Синдром мультисистемного запалення в дітей і підлітків
| Синдром мультисистемного запалення в дітей і підлітків | |
|---|---|
|
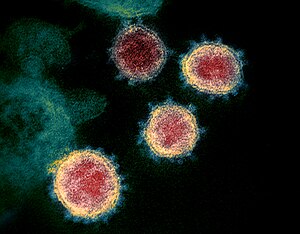
Зображення в ТЕМ коронавірусу SARS-CoV-2, який спричинює COVID-19: вважається, що синдром мультисистемного запалення спричинений незвичайною біологічною реакцією на цей вірус у деяких дітей.
| |
| Симптоми | висип, головний біль, Тромб, гарячка, шок, cимптом малинового язика, артеріальна гіпотензія, кон'юнктивіт, біль у животі, блювання і серцева недостатність |
| Причини | SARS-CoV-2 |
| Класифікація та зовнішні ресурси | |
| МКХ-10 | U10.9 |
Синдром мультисистемного запалення в дітей і підлітків (англ. Multisystem inflammatory syndrome in children, MIS-C), або педіатричний синдром мультисистемного запалення (англ. paediatric inflammatory multisystem syndrome, PIMS / PIMS-TS), або системний запальний синдром після COVID-19 (англ. systemic inflammatory syndrome in COVID-19, SISCoV) — це рідкісне системне захворювання, яке супроводжується стійкою гарячкою та вираженим запальним процесом після інфікування вірусом SARS-CoV-2, який спричинює COVID-19. Синдром мультисистемного запалення в дітей також визнано можливою побічною дією в дітей після вакцинації проти COVID-19. Цей синдром може швидко призвести до виникнення небезпечних ускладнень, зокрема раптового різкого зниження кровотоку (стан, відомий як шок). Також при синдромі мультисистемного захворювання може виникнути гостра недостатність одного або кількох органів. Найвірогіднішою ознакою початку розвитку синдрому є стійка гарячка незрозумілого походження, до якої приєднуються серйозні ускладнення, після контакту з COVID-19. Важливе значення має швидке направлення дитини до спеціалістів-педіатрів, при підозрі на синдром родичам дитини необхідно терміново звернутися за медичною допомогою. Більшість хворих дітей потребуватимуть інтенсивної терапії.
У всіх хворих дітей спостерігається постійна гарячка, інші клінічні симптоми можуть відрізнятися. Перші ознаки синдрому можуть проявлятися гострим болем у животі з діареєю або блюванням, часто спостерігаються біль у м'язах і швидка втомлюваність, а також зниження артеріального тиску. Симптомами хвороби також можуть бути кон'юнктивіт, шкірний висип, лімфоаденопатія, набряки рук і ніг, «малиновий» язик, можлива поява різноманітних психічних розладів. Під час хвороби може відбуватися цитокіновий шторм, під час якого імунна система дитини активує надмірну та неконтрольовану реакцію у вогнищі запалення. Часто спостерігається серцева недостатність. Ускладненнями синдрому можуть стати міокардит, респіраторний дистрес-синдром, гостра ниркова недостатність і посилення згортання крові. Можуть розвинутися аномалії коронарних артерій (від розширення до аневризм).
Хоча цей синдром є небезпечним ускладненням COVID-19, смертність при ньому складає менше ніж 2 % зареєстрованих випадків. Для покращення прогнозу важливим є раннє розпізнавання синдрому та якнайшвидша допомога фахівців. У лікуванні застосовуються протизапальні препарати, хороші результати спостерігалися при застосуванні внутрішньовенного імуноглобуліну з або без глюкокортикоїдів. Часто необхідно застосування оксигенотерапії. Основним засобом лікування синдрому є симптоматична терапія. Більшість дітей, які отримують кваліфіковану лікарняну допомогу, одужують.
З часом відомості про цей нещодавно описаний синдром швидко доповнюються. Його симптоми можуть дещо схожі на синдром Кавасакі, рідкісну хворобу невідомого походження, якою зазвичай хворіють маленькі діти, при якій спостерігається запалення кровоносних судин по всьому тілу. При цьому синдромі також можуть спостерігатися ознаки інших серйозних запальних станів, характерних для дітей, включаючи інфекційно-токсичний шок і синдром активації макрофагів. Проте за всіма ознаками синдром мультисистемного запалення є окремим синдромом. Синдромом мультисистемного запалення, як правило, хворіють діти старшого віку.
Визначення синдрому дали Всесвітня організація охорони здоров'я, Королівський коледж педіатрії та здоров'я дітей і Центри з контролю та профілактики захворювань у США, хоча й з дещо відмінними назвами. Хоча вважається, що цей синдром спричинений інфекцією SARS-CoV-2, тести на антиген або антитіла до вірусу не завжди дають позитивний результат. Для диференціальної діагностики синдрому є виключення альтернативних причин, включаючи бактеріальні та інші інфекції. Низку загальних клінічних рекомендацій щодо діагностики та лікування синдрому дали Королівський коледж педіатрії, Національний інститут охорони здоров'я США, Американський коледж ревматології та Американською академією педіатрії. Повідомлялося про кластери нових випадків синдрому через 2—6 тижнів після локальних піків захворюваності коронавірусною хворобою. Існує думка, що синдром розвивається на основі уповільненого біологічного механізму у частини дітей із генетичною схильністю до імунних реакцій.Європейський центр з профілактики та контролю захворюваності оцінив ризик для дітей у Європі як «низький» у цілому, ґрунтуючись на «дуже низькій» ймовірності розвитку у дитини цієї важкої хвороби. Щодо етнічної приналежності, то за останніми даними, цей синдром вражає більше дітей африканського, афро-карибського та латиноамериканського походження, тоді як хвороба Кавасакі вражає більше дітей східноазійського походження. Початкові дані про поширеність синдрому стосувалися дітей у різних частинах Європи та США, і не було даних, наскільки цей стан залишився недіагностованим в інших регіонах. Пізніше з'явилися повідомлення про випадки синдрому в інших країнах світу. Повідомлялось про виявлення подібного стану в дорослих, який назвали Синдром мультисистемного запалення в дорослих (MIS-A).
Зміст
Найменування
Цей синдром іменується наступними назвами, зокрема:
- Синдром мультисистемного запалення в дітей (MIS-C)
- Синдром мультисистемного запалення в дітей і підлітків, тимчасово пов'язаний з COVID-19
- Педіатричний синдром мультисистемного запалення (PIMS)
- Педіатричний синдром мультисистемного запалення, тимчасово пов'язаний з інфекцією SARS-CoV-2 (PIMS-TS)
- Педіатричний мультисистемний запальний синдром (PMIS)
- Кава-COVID-19
- Синдром системного запалення при COVID-19 (SISCoV)
Передумови
Випадки COVID-19 з вираженими симптомами хвороби в дітей спостерігались відносно рідко, можливо у зв'язку з тим, що вони зазвичай переносять хворобу в легшій формі. Початкова стадія хвороби, як правило, характеризується незначними проявами хвороби або без симптомів, тоді як пізніша стадія з ураженням легень, яка може становити загрозу для життя дорослих, зазвичай слабко виражена або відсутня. Хоча випадки важкого перебігу хвороби в дітей є винятково рідкісними, іноді дітям також необхідно проведення інтенсивної терапії. Смерть унаслідок синдрому мультисистемного запалення спостерігалась рідко.
У квітні 2020 року у невеликої групи дітей із ознаками інфекції SARS-CoV-2 або контакту з COVID-19, було виявлено симптоми, що відповідають діагностичним критеріям синдрому Кавасакі, які іноді супроводжувалися шоком. Синдром Кавасакі є рідкісним синдромом, який вражає головним чином маленьких дітей (іноді повідомлялося про випадки синдрому в дорослих). Синдром Кавасакі є різновидом васкуліту, під час якого спостерігається запалення кровоносних судин по всьому тілу, що призводить до стійкої гарячки. Одужання зазвичай відбувається спонтанно, хоча у деяких дітей пізніше розвиваються аневризми коронарних артерій середнього розміру або великих розмірів у серці, що є потенційно смертельним ускладненням. Іноді при синдромі Кавасакі спостерігаються симптоми токсичного шоку (синдрому, спричиненого бактеріальними токсинами) — цей стан іноді називають «шоковим синдромом Кавасакі», і він характеризується систолічною гіпотензією або ознаками зниження перфузії. Хоча точна причина синдрому Кавасакі невідома, одне з вірогідних пояснень його виникнення полягає в тому, що його причиною є інфекція, яка спричинює розвиток аутоімунної та/або автозапальної реакції в дітей, які генетично до них схильні. Спеціального діагностичного тесту для синдрому Кавасакі не існує, і встановлення діагнозу ґрунтується на різних комбінаціях клінічних і лабораторних симптомів (включаючи постійну гарячку, поширені висипання, збільшення лімфатичних вузлів, кон'юнктивіт, зміни на слизових оболонках, і набряклість рук і ніг).
Симптоматика
Синдром мультисистемного запалення в дітей і підлітків (або педіатричний синдром мультисистемного запалення, тимчасово пов'язаний з інфекцією SARS-CoV-2) — це системне захворювання, що характеризується постійною гарячкою, значно вираженим запальним процесом (гіперзапалення) і порушенням функції органів, які пов'язані з впливом COVID-19 Початок розвитку синдрому може бути пізнішим або одночасним з одночасним інфікуванням SARS-CoV-2, яке може пройти без симптомів. Тривалість часу для розвитку синдрому після первинної вірусної інфекції, ще обговорюється, хоча синдром може розвинутися між першим і другим тижнем інфікування. Епідеміологічні дані свідчать про те, що розпізнавання синдрому зазвичай може відтягуватися на 2–6 тижнів, і зазвичай встановлюється на 3–4 тижні хвороби. До цього моменту в дітей часто виробляються антитіла до SARS-CoV-2, але результати тестування на коронавірус при проведенні ПЛР є негативними.
Синдром мультисистемного запалення може відповідати деяким або всім діагностичним критеріям синдрому Кавасакі (тобто «повного» або «неповного»/«атипового» підтипу), або шокового стану при синдромі Кавасакі. Цей синдром може вражати всі вікові групи дітей, починаючи від раннього дитинства до підліткового віку. Синдром також може мати спільні клінічні ознаки з іншими педіатричними запальними станами, включно синдром токсичного шоку, вторинний гемофагоцитарний лімфогістіоцитоз та синдром активації макрофагів. Були зареєстровані випадки коінфекції з іншими збудниками.
У хворих дітей завжди спостерігається стійка гарячка. Інші клінічні прояви синдрому можуть варіювати. На відміну від гострої форми COVID-19, більшість дітей мають шлунково-кишкові симптоми, зокрема діарею, блювання та сильний біль у животі (іноді досить сильний, щоб припустити апендицит). Також часто спостерігаються біль у м'язах, швидка втомлюваність та загальна слабкість. Деякі симптоми, схожі на синдром Кавасакі, які спостерігаються частіше в дітей віком до 5 років, включають зміни слизової навколо рота («малиновий язик», потріскані губи тощо), почервоніння очей (кон'юнктивіт без гною), поширений висип (як при лейкоцитокластичному васкуліті), червоні або набряклі руки та ноги та збільшення лімфатичних вузлів. Також може спостерігатися біль у грудній клітці або шиї. Повідомлялося також про появу сильного головного болю і зміну психічного стану разом із різними неврологічними розладами. Повідомлялось про появу симптомів менінгіту, а також про симптоми септичної енцефалопатії, інсульту та синдрому Гієна-Барре. У частини хворих спостерігається артеріальна гіпотензія та навіть явища шоку, що може бути причиною невідкладної госпіталізації до реанімаційного відділення.
Дуже часто при синдромі мультисистемного запалення спостерігається ураження серцево-судинної системи. Поширеними є також прояви гострої серцевої недостатності у вигляді дисфункції лівого шлуночка, і часто фракція викиду лівого шлуночка в хворих нижча 60 %. Шок при синдромі мультисистемного запалення часто має міокардіальне походження, головним чином унаслідок ураження лівого шлуночка. Респіраторні симптоми проявляються рідше, і зазвичай не є основними ознаками синдрому. Утруднене дихання при синдромі мультисистемного запалення часто пов'язане з шоком, і вказує на появу серцевої недостатності. У частини дітей спостерігаються ознаки цитокінового шторму, включно з надзвичайно високими рівнями інтерлейкіну-6 у сироватці крові, та необхідністю інотропної підтримки для підтримки серцевого викиду. Часто спостерігається розвиток аномалій коронарних артерій, зокрема їх дилатація. У частини дітей розвиваються аневризми коронарних артерій. Часто спостерігаються різноманітні зміни на ЕКГ. Серед інших уражень серцево-судинної системи спостерігаються запалення клапанів серця (вальвуліт) та перикарду (перикардит). Також було зареєстровано ехокардіографічні ознаки міокардиту.
У хворих дітей у всіх випадках спостерігаються лабораторні ознаки вираженого запального процесу. Характерні біологічні маркери запалення зазвичай включають значно підвищену швидкість осідання еритроцитів (ШОЕ), підвищення рівня С-реактивного білка, прокальцитоніну, феритину та інтерлейкіну-6. Спостерігаються також тромбоцитопенія та порушення згортання крові (коагулопатія), одночасно з підвищенням рівня D-димеру та фібриногену. Інші гематологічні зміни включають лейкоцитоз, що характеризується збільшенням кількості нейтрофілів з великою кількістю незрілих форм та лімфопенією. Кількість еритроцитів і тромбоцитів може бути нормальною або зниженою. Часто спостерігаються гостре ураження нирок і низький рівень альбуміну в крові (гіпоальбумінемія). Також спостерігається гіпонатріємія та підвищення активності ферментів печінки. Повідомлено про появу при синдромі мультисистемного запалення плеврального і перикардіального випоту, а також явищ асциту, також спостерігались явища генералізованого запального процесу.
На відміну від синдрому Кавасакі при синдромі мультисистемного запалення часто спостерігаються шлунково-кишкові симптоми, зокрема блювання, діарея та біль у животі. Відносно часто також спостерігаються неврологічні порушення. Синдром мультисистемного запалення часто вражає дітей старшого віку, тоді як синдром Кавасакі зазвичай виникає у дітей віком до 5 років. При синдромі мультисистемного запалення часто спостерігаються явища мультиорганного ураження. Відносно часто спостерігаються ознаки міокардиту і кардіогенного шоку. Міокардит більш помітний у дітей старшого віку та підлітків. У дітей дошкільного віку, як правило, спостерігається більше симптомів, схожих на синдром Кавасакі. Ознаки синдрому активації макрофагів виявляються частіше, ніж при синдромі Кавасакі. Характерними лабораторними показниками, які зазвичай не зустрічаються при синдромі Кавасакі, включають дуже високі рівні мозочкового натрійуретичного пептиду (маркера серцевої недостатності), а також дещо нижчу кількість тромбоцитів, нижчу абсолютну кількість лімфоцитів і більш високий рівень C-реактивного білка. Часто спостерігається високий рівень тропоніну, що вказує на пошкодження міокарда.
Перебіг
Клінічний перебіг синдрому мультисистемного запалення, як правило, важчий, ніж при синдромі Кавасакі. Стан дитини може швидко погіршуватися навіть за наявності покращення лабораторних аналізів. У багатьох дітей розвивається шок і серцева недостатність. Більшість хворих потребує госпіталізації у відділення інтенсивної терапії. Часто необхідне застосування оксигенотерапії, в деяких випадках проводиться штучна вентиляція легень. Більшість дітей, які отримують кваліфіковану допомогу із залученням фахівців з різних дисциплін, виживають. Окрім респіраторного дистрес-синдрому, серйозними ускладненнями, які можуть потребувати інтенсивної підтримуючої терапії, включають пошкодження міокарда, гостре ураження нирок і коагулопатію (тромбофілія). У деяких випадках поява стійких аритмій призвели до гемодинамічного колапсу та потреби в екстракорпоральній мембранній оксигенації. Випадки смерті хворих спостерігалися дуже рідко (менше 2 % зареєстрованих випадків). Іноді смертельні випадки спостерігались внаслідок ускладнень екстракорпоральної мембранної оксигенації. У частини дітей, які захворіли на COVID-19, також виявляється менш важкий синдром Кавасакі. Функція шлуночків часто відновлюється до виписки з лікарні (часто через 6–10 днів). Можуть розвинутися аневризми коронарних артерій навіть за відсутності ознак синдрому Кавасакі. Їх частота та важкість невідомі. Натепер вони були зареєстровані в 7 % випадків синдрому мультисистемного запалення. Довгостроковий прогноз цих аневризм неясний.
Діагностика
Діти та підлітки
- 0–19 років з лихоманкою більше 3 днів
І
- Два з наступного:
- Висип або двосторонній негнійний кон'юнктивіт
або ознаки запалення слизової оболонки шкіри
(рота, рук або ніг) - Артеріальна гіпотензія або шок
- Явища міокардіальної дисфункції, перикардиту,
вальвуліту або коронарних аномалій
(включаючи зміни на ехокардіографії або підвищений рівень тропоніну/ мозкового натрійуретичного пептиду) - Явища коагулопатії
(за протромбіновим часом, частковий тромбопластиновим часом, підвищення d-димеру) - Гострі шлунково-кишкові симптоми
(діарея, блювання або біль у животі)
І
- Підвищені маркери запалення
, зокрема ШОЕ, С-реактивний білок або прокальцитонін
І
- Відсутність іншої очевидної мікробної причини запалення,
включаючи бактеріальний сепсис,
стафілококовий або стрептококовий шоковий синдром
І
- Докази COVID-19
(ПЛР, тест на антиген або серологічний результат)
або ймовірний контакт із хворими COVID-19
( Примітка: розгляньте цей синдром у дітей з ознаками
типового або атипового синдрому Кавасакі
або синдрому токсичного шоку.)
Діагноз встановлюється на основі клінічної оцінки симптомів хвороби спеціалістом. Підозра на діагноз синдрому мультисистемного запалення можуть ґрунтуватися на постійній гарячці невідомого походження та клінічними симптомами після контакту з COVID-19. Родичам дитини необхідно негайно звернутися за медичною допомогою, оскільки її стан може швидко погіршитися. Перший огляд педіатра часто відбувається у відділенні невідкладної допомоги. Часто необхідне раннє залучення вузьких спеціалістів та міждисциплінарне залучення педіатрів (у відділеннях інтенсивної терапії, інфекційних хвороб, кардіології, гематології, ревматології тощо). Необхідні обстеження включають аналіз крові, рентгенографію грудної клітки, ехокардіографію та ультразвукове дослідження черевної порожнини. Клініцистам у всьому світі рекомендовано враховувати можливість цього стану в дітей, які мають деякі або всі ознаки синдрому Кавасакі або синдрому токсичного шоку.
Визначення випадку хвороби і рекомендації
Загальноприйняте визначення випадку цього нещодавно описаного синдрому досі не узгоджено. Поки що у всьому світі використовуються різні назви та тимчасові визначення для цього синдрому. Початкові визначення випадку, опубліковані Всесвітньою організацією охорони здоров'я, Королівським коледжем педіатрії та здоров'я дітей і Центрами з контролю та профілактики захворювань, включають залучення більше ніж однієї системи органів поряд з гарячкою та підвищеними маркерами запалення. Критерії, які відрізняються між цими трьома визначеннями, включають способи визначення ураження різних органів, тривалість гарячки та те, як оцінюється вплив COVID-19.
- Попереднє визначення випадку ВООЗ дає опис «Синдром мультисистемного запалення в дітей і підлітків, тимчасово пов'язаний з COVID-19» (на вставці). ВООЗ створила платформу для стандартизованих, знеособлених клінічних даних разом із спеціальною формою звіту про випадок хвороби, та підкреслила «нагальну потребу в зборі стандартизованих даних, що описують клінічні прояви, тяжкість, результати та епідеміологію синдрому».
- Діагностичні рекомендації Королівського коледжу педіатрії та здоров'я дітей пропонують ширше визначення випадку (як педіатричний синдром мультисистемного запалення), яке також було схвалено групою експертів, скликаною Американським коледжем кардіології. Ключовими клінічними критеріями, викладеними у визначенні випадку Королівського коледжу педіатрії, є: стійка гарячка, ознаки запалення (зокрема нейтрофільоз, високий рівень СРБ і низька кількість лімфоцитів) і ознаки дисфункції органів (шок; серцева, дихальна, ниркова, порушення роботи шлунково-кишкового тракту або неврологічний розлад), у поєднанні з додатковими клінічними ознаками, включаючи результати лабораторних досліджень, візуалізації та ЕКГ. При ехокардіографії та ЕКГ (або контрастній комп'ютерній томографії грудної клітки) можуть виявлятися аномалії коронарних артерій, зокрема їх дилатація. Біомаркерами, що підтверджують діагноз, є аномальний рівень фібриногену, високі рівні D-димеру (імовірність коагулопатії), високий рівень тропоніну, низький рівень альбуміну та високий рівень феритину. Згідно з визначенням Королівського коледжу педіатрії, тест дитини на SARS-CoV-2 може бути як позитивним, так і негативним, але повинні бути виключені інші можливі інфекційні причини.
- Визначення випадку «Синдром мультисистемного запалення в дітей» за даними Центрів з контролю та профілактики захворювань охоплює осіб «віком <21 року з гарячкою, лабораторними ознаками запалення та ознаками клінічно важкої хвороби, що потребує госпіталізації, з ураженням багатьох органів (>2) (серце, нирки, дихальна система, система крові, травна система, дерматологічні або неврологічні прояви)». Також вимагається наявність позитивного результату тесту на антиген/антитіло SARS-CoV-2 або контакту з COVID-19 протягом 4 тижнів до появи симптомів, а також виключення інших вірогідних діагнозів. Це визначення випадку є досить широким (воно збігається не лише з синдромом Кавасакі, але й з ювенільним ревматоїдним артритом та різними дитячими інфекційними/запальними захворюваннями, включаючи інші вірусні захворювання), але не таке широке, як визначення Королівського коледжу педіатрії. Центри з контролю та профілактики захворювань рекомендують постачальникам медичних послуг уСША інформувати органи охорони здоров'я про підозрювані випадки, навіть якщо вони також повністю або частково відповідають критеріям синдрому Кавасакі, і розглядати можливість випадку цього синдрому після будь-якої дитячої смерті, в якій є докази зв'язку з інфекцією SARS-CoV-2.
Інші визначення випадку синдрому мультисистемного запалення в дітей були сформульовані Британським підрозділом педіатричного спостереження і Канадською програмою педіатричного спостереження. Деякі попередні діагностичні рекомендації були надані як Американським коледжем ревматології, так і Американською академією педіатрії. У Великій Британії було досягнуто консенсусу щодо діагностичного обстеження дітей з підозрою на синдром мультисистемного запалення. Дитяча лікарня Філадельфії також запропонувала клінічні рекомендації для діагностичної оцінки випадку підозри на синдром мультисистемного запалення.Список діагностичних принципів, запропонований групою лікарень Західного Нью-Йорка, рекомендує також оцінювати дітей із клінічними ознаками, які збігаються з визначенням випадку синдрому мультисистемного запалення, але які пройшли скринінг із наявності легких захворювань та мають зміни в лабораторних аналізах, та які не мають альтернативного діагнозу.
Диференціальна діагностика
Для дифереціальної діагностики синдрому мультисистемного запалення важливо виключити інші неінфекційні та інфекційні причини виникнення запального стану, включаючи бактеріальний сепсис, стафілококовий і стрептококовий бактеріальний шок, а також інфекції, які можуть спричинити міокардит, зокрема ентеровіруси. Іноді спостерігається виникнення коінфекції з іншими патогенами, включаючи метапневмовірус людини та низки інших мікроорганізмів. Іншими можливими непов'язаними причинами болю в животі можуть бути апендицит і мезентеріальний аденіт.
Диференціальна діагностика з синдромом Кавасакі може бути затрудненою, враховуючи відсутність діагностичних тестів для обох захворювань. Натепер невідомо, чи накладається цей нещодавно описаний синдром на шокову форму синдрому Кавасакі. Оскільки швидка діагностика та своєчасне лікування істинного синдрому Кавасакі є важливими для запобігання ускладненням, було зроблено рекомендовано зберігати серйозну підозру на синдром Кавасакі у всіх дітей із тривалою гарячкою, але особливо у дітей до 1 року.
Лікування
У зв'язку з обмеженою інформацію про цей рідкісний новий діагноз лікування в основному ґрунтувалося на експертній думці, включаючи досвід, отриманий під час лікування синдрому Кавасакі та інших системних запальних захворювань у дітей, на додаток до досвіду лікування COVID-19 у дорослих. Лікування підбирається для кожної окремої дитини за участю різних спеціалістів-консультантів. Підходи до лікування в різних клініках різняться. Королівський коледж педіатрії спочатку окреслив попередній підхід до принципів лікування, включаючи рекомендації щодо раннього медикаментозного лікування, моніторингу та деяких загальних принципів лікування; після цього для Великої Британії було досягнуто консенсусу щодо рекомендованих принципів лікування (включаючи доступ до зареєстрованих клінічних досліджень).Національний інститут охорони здоров'я США надав низку загальних рекомендацій. Американський коледж ревматології також надав рекомендації щодо клінічного лікування синдрому мультисистемного запалення. Американська академія педіатрії також надала деякі тимчасові рекомендації щодо лікування синдрому. Були також розроблені інші схеми лікування. Королівський коледж педіатрії рекомендував, щоб усі діти з синдромом мультисистемного запалення лікувались як такі хворі, що мають підозру на COVID-19.
У джерелах доступна незначна кількість інформації щодо ефективності лікування. Більшість дітей, яких лікували як при синдромі Кавасакі, одужали. Основним засобом лікування синдрому є симптоматична терапія, і для легкого або середнього ступеня перебігу хвороби її може бути достатньо. Серйозніші ускладнення можуть добре реагувати на більш агресивну симптоматичну терапію. Для хворих, в яких у клінічній картині синдрому переважають явища шоку, може бути необхідним застосування серцевої та респіраторної підтримки.
Стратегії клінічного лікування зазвичай базуються на застосуванні протизапальних препаратів, лікуванні шоку та профілактиці тромбозу. Більшість дітей отримували імуномодулююче лікування внутрішньовенним імуноглобуліном. Повідомлялося, що імуноглобуліни діють на інтерлейкін-1-β+ нейтрофіли та їх активацію у хворих дітей. Використовувалися й інші протизапальні засоби, включаючи кортикостероїди в різних дозах. Хороші результати були зареєстровані при застосуванні внутрішньовенних імуноглобулінів, з або без кортикостероїдами. Випадки, коли необхідно застосування кортикостероїдів унаслідок стійкості до застосування внутрішньовенних імуноглобулінів, можуть бути більш поширеними, ніж при синдромі Кавасакі. У частині випадків як додаткове лікування застосовувалися блокатори цитокінів для пригнічення вироблення інтерлейкіну-6 (тоцилізумаб) або інтерлейкіну-1 (анакінра); також використовуються інгібітори фактору некрозу пухлини (інфліксімаб). У дітей із серцевою дисфункцією та гіпотензією часто використовуються інотропні або вазоактивні засоби. Також у лікуванні застосовуються антикоагулянти. Як антитромбоцитарний препарат застосовуються низькі дози ацетилсаліцилової кислоти.
Розглядаються стратегії лікування синдрому для запобігання серйозним довгостроковим ускладненням, зокрема виникненню аневризм коронарних артерій (основне ускладнення синдрому Кавасакі). Також рекомендується ретельне амбулаторне спостереження групою дитячих кардіологів.
Причини виникнення
Хоча існує гіпотеза про те, що цей синдром пов'язаний з COVID-19, також наголошується, що потенційний зв'язок його з коронавірусною хворобою «не встановлений і не вивчений». Тимчасовий зв'язок між інфекцією SARS-CoV-2 і клінічними проявами синдрому є вірогідним. Оцінка причинно-наслідкового зв'язку виявила, що «тимчасовість» була серед 5 (з 9) критеріїв Бредфорда Гілла які підтверджували причинно-наслідковий зв'язок між інфекцією SARS-CoV-2 і розвитком синдрому мультисистемного запалення. Подальше вивчення синдрому робить необхідним встановлення факторів ризику його виникнення, та зрозуміти причинно-наслідковий зв'язок його виникнення. Незрозуміло, чи цей новий синдром має етіологію, подібну до синдрому Кавасакі (стан, який описаний перед появою SARS-CoV-2, який натепер вважається спричиненим специфічним вірусним агентом). Хоча низка випадків синдрому мультисистемного запалення перебігають подібно до синдрому токсичного шоку, немає жодних доказів того, що причиною цього є стафілококові чи стрептококові токсини. Роль супутніх захворювань поки що незрозуміла. Краще розуміння причин виникнення синдрому матиме потенційно позитивні наслідки для розробки лікування синдрому. Очікується, що загальногеномні дослідження асоціацій дадуть зрозуміти сприйнятливість до синдрому і потенційні біологічні механізми його розвитку.
Механізм розвитку
Патогенез розвитку синдрому мультисистемного запалення в цілому невідомий і може включати кілька факторів. Вірус SARS-CoV-2 може виконувати одну з кількох ролей; він може діяти як екологічний тригер для стану прямо або опосередковано (якимось чином відкриваючи шлях для іншого тригера).
Як і у випадку з синдромом Кавасакі, як потенційний механізм було запропоновано антитілозалежне посилення, за допомогою якого вироблення антитіл може сприяти проникненню вірусу в клітини господаря. Епідеміологічні міркування роблять постінфекційний механізм вірогідним, що, ймовірно, збігається з розвитком набутої імунної відповіді на вірус. Існує припущення, що цей синдром може бути спричиненим цитокіновими штормами внаслідок COVID-19. Характерна здатність коронавірусів блокувати відповіді на інтерферон типу I та типу III може допомогти пояснити відстрочений цитокіновий шторм у дітей, чия імунна система бореться з контролем реплікації вірусу SARS-CoV-2 або перевантажена початковим високим вірусним навантаженням. Один з вірогідних ланцюжків подій, що призводять до гіперімунної відповіді, може включати ранній вірусний ініціатор активації макрофагів з наступною стимуляцією Т-хелперних клітин, що, у свою чергу, призводить до вивільнення цитокінів, стимуляції макрофагів, нейтрофілів і моноцитів у поєднанні з активацією B-клітин і плазматичних клітин, і вироблення аутоантитіл.
Немає даних, наскільки патофізіологія синдрому мультисистемного запалення подібна до інших педіатричних запальних синдромів, які мають подібні клінічні ознаки. Клінічні збіги із синдромами, що мають різні причини (синдром Кавасакі, токсичний шок, синдром активації макрофагів і вторинний гемофагоцитарний лімфогістіоцитоз), можна пояснити імунологічною активацією та порушенням регуляції подібних шляхів запалення. При кожному з цих захворювань цитокіновий шторм призводить до порушення діяльності багатьох органів. При цих хворобах спостерігаються високі рівні як феритину (вивільненого нейтрофілами), так і гемофагоцитозу, що також спостерігається й при синдромі мультисистемного запалення та важких формах COVID-19.
Часте ураження шлунково-кишкового тракту та запалення мезентеріальних лімфатичних вузлів узгоджуються з відомою схильністю SARS-CoV-2 розмножуватися в ентероцитах. Асоціація подібного до синдрому мультисистемного запалення синдрому Кавасакі з COVID-19 може підтвердити думку про те, що SARS-CoV-2 може спричинювати виникнення системного васкуліту, впливаючи на ендотеліальну тканину за допомогою ангіотензинперетворювального ферменту 2 — білка, який вірус використовує для доступу до клітин. Хоча відомо, що первинна інфекція може спричинити гостре пошкодження міокарда, виникнення міокардиту також може бути ймовірно пов'язаним із системним гіперзапаленням, спричиненим невпорядкованою постінфекційною імунною відповіддю. Висловлено припущення, що вірус SARS-CoV-2 може призвести до імуноопосередкованого пошкодження серця та коронарних артерій через імунні комплекси або посилення Т-клітинної відповіді.
Розуміння патофізіології є ключовим пріоритетом дослідження причин виникнення синдрому. Зазначалось, що провідна гіпотеза патогенезу синдрому Кавасакі також передбачає гіперзапальну реакцію на вірусну інфекцію (наприклад, новий РНК-вірус) у деяких генетично схильних дітей, і що SARS-CoV-2 тепер «доданий до списку» залучених вірусних тригерів. Були висловлені сподівання, що вивчення нового синдрому може допомогти зрозуміти приховані механізми розвитку синдрому Кавасакі. Але наявні дані свідчать про те, що синдром мультисистемного запалення і синдром Кавасакі є двома різними захворюваннями.
Імовірна роль шляху STING
Запропонована можлива роль у розвитку синдрому мультисистемного запалення стимулятора генів інтерферону, відомого як STING. SARS-CoV-2 здатний посилювати регуляцію білка STING (що кодується трансмембранним білком TMEM173, і експресується в альвеолах, ендотеліальних клітинах і селезінці), що призводить до масового вивільнення бета-інтерферону та цитокінів, що виникає внаслідок активації NF-κB та IRF3. При синдромі мультисистемного запалення такий сценарій може призвести до клінічної картини, подібної до васкулопатії, пов'язаної зі STING, з початком у дитинстві (також відомого як SAVI) — стану, що характеризується гарячкою, ураженням легень, запаленням судин, міозитом, ураженням шкіри (іноді акральним некрозом) і артеріальними аневризмами. Варіації в прояві та тяжкості синдрому мультисистемного запалення можна принаймні частково пояснити характерними відмінностями в поліморфізмі трансмембранного білка TMEM173, виявлених у різних популяціях.
Епідеміологія
Епідеміологічна інформація про синдром мультисистемного запалення обмежена, а клінічну статистику натепер отримують із перегляду серій випадків. Цей нововиниклий синдром вважається рідкісним. Його частота невідома. Згідно з наявними даними, рівень смертності серед діагностованих випадків становив приблизно 1,7 % (помітно вище, ніж показник 0,07 %, зареєстрований серед дітей із синдромом Кавасакі в Японії). Швидка оцінка ризику, проведена Європейським центром з профілактики та контролю захворюваності, зробила висновок, що загальний ризик для дітей у Європейському Союзі, Європейській економічній зоні та Великій Британії «вважається „низьким“, виходячи з „дуже низької“ ймовірності [захворювання] у дітей та „високий“ вплив такого захворювання».
Кластери випадків нещодавно описаного синдрому були зареєстровані через 3–4 тижні після піків передачі вірусу SARS-CoV-2 у різних місцевостях. Вважається, що такі спостереження підтверджують концепцію про те, що інфекція SARS-CoV-2 може спровокувати важку форму синдрому Кавасакі. Часті випадки синдрому мультисистемного запалення без явних респіраторних симптомів у дітей, у яких, найімовірніше, не спостерігається ознак інфікування SARS-CoV-2, але в яких уже виробилися антитіла, наводять на думку, що хвороба може бути спричинена відстроченим постінфекційним механізмом.
Середній вік хворих становить близько 7 років (порівняно з 2 роками для синдрому Кавасакі, який переважно вражає дітей віком до 5 років). Найімовірніше, що діти чоловічої статі хворіють частіше (загалом як і при синдромі Кавасакі, де співвідношення чоловіків і жінок становить приблизно 1,5 до 1). У багатьох хворих дітей не виявлено супутніх хронічних хвороб, таких як астма чи аутоімунні розлади, і було відносно мало повідомлень про наявність у них вроджених вад серця або серцево-судинних захворювань. У більш ніж половини (52 %) дітей, про яких була доступна інформація, не мали жодного зареєстрованого хронічного захворювання, включно з надмірною вагою або ожирінням (серед тих, у кого були певні супутні захворювання, 51 % мали надлишкову вагу або ожиріння).
Щодо етнічної приналежності хворих, то звіти з Франції та Великої Британії вказали на ймовірність того, що діти афро-карибського походження мають більший ризик розвитку синдрому мультисистемного запалення, ймовірно внаслідок генетичної схильності. У США (станом на середину липня 2020 року) більшість випадків були класифіковані як латиноамериканці (38 %) або неіспаномовні чорношкірі (33 %). На підставі даних з Європи та США, синдром мультисистемного запалення більш поширений серед дітей африканського, афро-карибського та латиноамериканського походження, тоді як синдром Кавасакі вражає більше дітей східноазійського та тихоокеанського походження. Роль соціально-економічних та інших екологічних факторів у таких розбіжностях незрозуміла.
Що стосується географічного поширення, існувала невизначеність щодо того, чи початкові повідомлення про випадки в Європі та Північній Америці відображали справжню модель поширення синдрому, чи він залишився нерозпізнаним в інших місцях. У Японії та інших країнах Південно-Східної та Східної Азії, де синдром Кавасакі зазвичай набагато більш поширений, ніж у Європі, під час першої хвилі передачі не було зареєстровано жодного випадку синдрому Кавасакі, пов'язаного з COVID-19. Повідомлення про підтверджені або підозрювані випадки синдрому з'явилися в багатьох країнах світу.
Жодне з трьох основних вищенаведених визначень випадку нового синдрому не є діагностично специфічним. Висловлено занепокоєння щодо можливості помилкової діагностики або затримки виявлення синдрому Кавасакі внаслідок надмірної діагностичної підозри на новий синдром. Неправильна діагностика випадків синдрому Кавасакі та інших запальних та інфекційних захворювань у дітей, визначення випадків яких збігаються з синдромом мультисистемного запалення, може спотворити розуміння реальної частоти нового захворювання, наприклад частоти аневризм коронарних артерій. Також викликає занепокоєння те, що клінічно менш важкі випадки нового синдрому можуть бути пропущені, і що фактичний спектр тяжкості захворювання може бути ширшим, особливо враховуючи використання початкових спостережень лише важких випадків хвороби для попереднього визначення випадку. Для вивчення можливого поділу випадків, які задовольняють визначенню випадку синдрому мультисистемного запалення, використано часткове статистичне моделювання з поділом усіх випадків синдрому на 3 окремі підгрупи на основі подібних клінічних проявів: підклас 1, що характеризується вираженим ураженням багатьох органів, з невеликим збігом із синдромом Кавасакі або гострою формою COVID-19; підклас 2, який переважно характеризується респіраторними симптомами, типовими для гострого перебігу COVID-19; підклас 3, клінічно менш важка група, де переважають висипання та симптоми з ураженням слизових оболонок, з менш вираженим ураженням інших органів і, як правило, більшою мірою збігається з синдромом Кавасакі. Обговорюється припущення того, що дослідження біології синдрому можуть отримати вигоду внаслідок розгляду випадків синдрому Кавасакі та синдрому мультисистемного запалення одночасно.
У дорослих
Початково спостерігалась невизначеність щодо того, чи цей синдром реєструється тільки в дітей, і доцільність виключення дорослих із визначення випадку синдрому була поставлена під сумнів. Зареєстровані спорадичні повідомлення про подібний небезпечний для життя стан, який називається «синдром мультисистемного запалення в дорослих» (MIS-A), який також зазвичай потребує інтенсивної терапії.
Історія виявлення
Випадки синдрому Кавасакі з одночасним інфікуванням SARS-CoV-2 були зареєстровані серед дітей у Європі та США з 7 квітня 2020 року, коли Американська академія педіатрії опублікувала звіт про випадок «класичного» синдрому Кавасакі в шестимісячної дівчинки з позитивним результатом тесту на COVID-19 у Каліфорнії. У цьому випадку COVID-19 не мав значних клінічних наслідків.
25 квітня 2020 року у Великій Британії спочатку було висловлено занепокоєння щодо виявлення кластера дітей різного віку з мультисистемним запальним станом, які потребували інтенсивної терапії, і у всіх них спостерігались ознаки синдрому токсичного шоку та атипового синдрому Кавасакі з відповідними показниками крові та з важким перебігом COVID-19. Деталі 8 випадків, які були серед тих випадків, які спричинили занепокоєння (не всі з підтвердженим контактом з COVID-19), пізніше були опубліковані в журналі «The Lancet», де автори узагальнили клінічну картину як «гіперзапальний синдром із подібним до шокового перебігу синдрому Кавасакі ураженням багатьох органів». Звіти про подібні випадки — включно з такими, які здавалися менш серйозними — також неофіційно поширювалися серед клініцистів по всій Європі. Система раннього попередження та реагування ЄС позначила підозрювані випадки в Австрії, Німеччині та Португалії з позитивним результатом тесту на SARS-CoV-2. У Бергамо, центрі епідемії COVID-19 у Ломбардії, кластер із 20 випадків синдрому Кавасакі виявився приблизно еквівалентним кількості випадків, яка зазвичай реєструється там протягом 3 років. Уряд Франції 29 квітня повідомив, що близько 15 дітей перебувають у лікарні в Парижі з симптомами синдрому Кавасакі, й цей факт спонукав до організації національної програми спостереження за недавніми випадками синдрому Кавасакі.
1 травня Королівський коледж педіатрії опублікував попереднє визначення випадку синдрому, засноване на аналізі характеристик випадків, виявлених у Великій Британії, що супроводжувалося деякими клінічними рекомендаціями. Через два тижні, 15 травня, ВООЗ і Центри з контролю та профілактики захворювань у США опублікували два інших попередніх визначень випадку окремо, а Європейський центр з профілактики та контролю захворюваності опублікував швидку оцінку ризику стану хворого при синдромі від імені Європейського Союзу. У наступні тижні інші медичні організації, включаючи Національний інститут охорони здоров'я США, Американський коледж ревматології та Американська академія педіатрії, опублікували додаткові клінічні рекомендації. 4 травня міський департамент охорони здоров'я та психічної гігієни Нью-Йорка опублікував попередження про виявлення дітей із цим захворюванням у лікарнях Нью-Йорка, де вже лікували 15 таких випадків. 9 травня губернатор штату Нью-Йорк Ендрю Куомо оголосив про співпрацю з Центрами з контролю та профілактики захворювань, щоб допомогти розробити національні критерії для виявлення та реагування на нещодавно виявлену дитячу хворобу.
Станом на 12 травня було зареєстровано близько 230 підозрюваних випадків у ЄС та ЄЕЗ, а також у Великій Британії (у наступні дні джерела повідомляли про 100 випадків у Великій Британії, понад 135 у Франції, 20 у Нідерландах, 10 у Швейцарії, та 10 у Німеччині). У США до середини травня було понад 200 випадків підозр на новий синдром, у тому числі близько 145 у Нью-Йорку. У період з 15 березня по 20 травня в 26 штатах США було діагностовано 186 підтверджених випадків синдрому. Станом на 11 травня 2020 року було зареєстровано 5 летальних випадків синдрому (1 у Франції, 1 у Великій Британії, 3 у США). У рецензованих медичних журналах швидко повідомлялося про серії випадків і відповідні дослідження нового захворювання з різних країн, включаючи Велику Британію; Італію; Іспанію; Францію та Швейцарію; Францію; і США, включаючи Нью-Йорк. Нові спостереження свідчили про дещо більшу різноманітність у тяжкості симптомів, ніж вважалося спочатку. Пропозиція щодо нового клінічного явища під час пандемії також викликала наукову дискусію щодо його можливої відмінності від синдрому Кавасакі та потенційної ролі COVID-19.
До 15 липня в США було зареєстровано 342 підтверджені випадки синдрому мультисистемного запалення (у тому числі 6 смертельних випадків) у 36 штатах США, а також у Вашингтоні. Більшість (71 %) дітей були іспаномовними/латиноамериканцями або неіспаномовними темношкірими особами, і Центри з контролю та профілактики захворювань підкреслив необхідність дізнатися причини такої переваги. До 29 липня було зареєстровано загалом 570 випадків хвороби та 10 смертей у 40 штатах, Вашингтоні та Нью-Йорку.
До кінця травня не було задокументовано жодного підтвердженого випадку синдрому за межами ЄС/Європейської економічної зони/Великої Британії та США. Жодного випадку підозри на синдром мультисистемного запалення у Східній або Південно-Східній Азії (а також в Австралії чи Новій Зеландії) не спостерігалося. Відсутність задокументованих випадків у Китаї та інших азійських країнах, які вже пережили епідемію COVID-19, призвела до припущень щодо можливості значної еволюції вірусу або варіацій у сприйнятливості в різних групах населення. 2 червня з'явилися повідомлення про перший випадок синдрому мультисистемного запалення, діагностованого в Перу. У Бразилії повідомлялося про випадки синдрому мультисистемного запалення в Сан-Паулу; та в контексті проспективного дослідження в штаті Пара, де стало більше дітей з важкими пізніми проявами COVID-19 в дитячих реанімаційних відділеннях. Станом на 28 червня в Чилі було зареєстровано 42 підтверджені випадки синдрому мультисистемного запалення, у тому числі 27 у столиці Сантьяго. У Росії до середини червня 2020 року 13 дітей пройшли лікування (5 — у відділенні інтенсивної терапії) від синдрому мультисистемного запалення в Морозовській дитячій лікарні в Москві, у тому числі 23 травня померла 2-річна дівчинка з підтвердженим COVID-19 після первинного діагнозу підозри на синдром Кавасакі. В Ірані повідомлення про перший випадок (вперше надісланий у травні) описував важку форму синдрому мультисистемного запалення у 5-річної дівчинки, у якої був шок і спочатку був діагностований синдром Кавасакі, зареєстровані також інші випадки нового синдрому. В Індії наприкінці травня 2020 року було повідомлено про випадок підозри на синдром мультисистемного запалення в дитини з вогнища COVID-19 у Кералі. Редакційний коментар закликав клініцистів мати високий рівень діагностичної підозри та дотримуватися визначень ВООЗ і Центрів контролю, щоб полегшити своєчасне виявлення та лікування випадків нового синдрому.
Протягом липня 2020 року про підозрілі на синдром мультисистемного захворювання випадки повідомлялися в Мумбаї, Делі, Ченнаї, та в інших місцях. У Пакистані принаймні у 24 дітей зареєстровано симптоми, подібні до синдрому Кавасакі, а в Лахорі до 30 червня було проспективно виявлено 8 випадків, що відповідають критеріям ВООЗ для синдрому мультисистемного запалення. У Казахстані станом на 20 серпня було підтверджено 14 випадків (серед 2357 дітей, про яких відомо, що вони були інфіковані). Випадки синдрому були зафіксовані в Ізраїлі включно з однією дитиною з важким ураженням центральної нервової системи та дефіцитом комплементу. Повідомлено, що в Туреччині 4 дітей із синдромом Кавасакі, ймовірно пов'язаним з COVID-19, були госпіталізовані до дитячої лікарні університету Хаджеттепе в Анкарі між 13 квітня та 11 липня. В Алжирі перший випадок був зареєстрований у червні 2020 року. У Єгипті 10 липня 2020 року влада спростувала чутки про наявність у країні випадків синдрому Кавасакі. У Південній Африці перші 23 хворих дитини пройшли лікування в Кейптауні — початковому епіцентрі епідемії COVID-19 в країні — з 4 червня по 24 липня. В Еквадорі міністерство охорони здоров'я 19 липня 2020 року повідомило про наявність 46 ймовірних випадків синдрому мультисистемного запалення. У Коста-Риці служба охорони здоров'я наприкінці серпня повідомила, що у 3 дітей було діагностовано синдром мультисистемного запалення. Випадки синдрому також були зареєстровані в багатьох інших країнах Латинської Америки, включаючи Аргентину, Болівію, Колумбію, Кубу, Домініканську Республіку, Сальвадор, Гватемалу, Гондурас, Мексику, Нікарагуа, Панаму, Уругвай і Венесуелу, а також у Пуерто-Рико. 4 вересня 2020 року з'явилось повідомлення про перший підтверджений випадок синдрому мультисистемного запалення в Австралії (у штаті Вікторія) разом із повідомленнями про інші підозрілі випадки на синдром мультисистемного запалення. У Південній Кореї 5 жовтня 2020 року з'явилася інформація про 2 підтверджені випадки синдрому (і про існування випадку, датованого кінцем квітня, було також повідомлено в листопаді).
Подібний стан почали виявляти у деяких дорослих. У червні 2020 року був описаний випадок синдрому мультисистемного запалення в дорослої особи, схожий на синдром Кавасакі, після інфекції SARS-CoV-2 у 54-річної жінки з Ізраїлю без аутоімунного захворювання в анамнезі, з підтвердженим увеїтом обох очей. (Ізраїльська преса висвітлювала ще один підозрюваний випадок синдрому в дорослої особи). З Нью-Йорка повідомили про випадок, пов'язаний із 36-річною латиноамериканкою, клінічні ознаки її хвороби відповідали синдрому мультисистемного запалення. Симптоми, що відповідають синдрому мультисистемного запалення, також описані у 21-річного чоловіка сомалійського походження, який народився у Великій Британії. У звіті про випадок, опублікованому в «The Lancet», у 45-річного латиноамериканця, який звернувся до нью-йоркської клініки з симптомами, дуже схожими на синдром мультисистемного запалення, закликалося звернути увагу на «потенційний MIS-C-подібний стан у дорослих». З'явилися нові повідомлення про випадки синдрому мультисистемного запалення, пов'язаних із інфікуванням COVID-19 у дорослих. У жовтні Центри з контролю та профілактики захворювань повідомили про ці випадки, і назвали їх «синдром мультисистемного запалення в дорослих». Виникли питання щодо можливого зв'язку між синдромом мультисистемного запалення і певними важкими проявами COVID-19 у дорослих.
Відповідно до звіту Американської академії неврології, опублікованого 13 квітня 2021 року, неврологічні симптоми у дітей, які вивчали в Лондоні в середині 2020 року, часто включали симптоми ураження як центральної, так і периферичної нервової системи.
Коментарі
Посилання
- Fact sheet for parents and Caregivers of Pre-School and School-Age Children надані Департаментом охорони здоров'я Нью-Йорка (англ.)
- Information for parents надані Дитячою лікарнею Лос-Анджелеса (англ.)
- Information for paediatric health care providers від Центрів з контролю та профілактики захворювань у США (англ.)