Мігрень
| Мігрень | |
|---|---|
|
Біль при мігрені може бути виснажливим
| |
| Спеціальність | неврологія |
| Симптоми | головний біль, світлобоязнь, дезорієнтація, аура, гіперакузія, нудота, блювання, часткова чи повна втрата зору |
| Причини | невідомеd |
| Метод діагностики | фізикальне обстеження і нейровізуалізація |
| Ведення | анальгетики, Триптани, бета-блокатори, трициклічні антидепресанти, антидепресант, протисудомні препарати, ботулотоксин і моноклональні антитіла |
| Препарати | ібупрофен, парацетамол, Триптани, ergotamined, eletriptand, dihydroergotamined, пропранолол, Фентаніл, топірамат, бупренорфін, прегабалін, zolmitriptand, rizatriptand, naratriptand, габапентин, zonisamided, botulinum toxin type Ad, sumatriptand, almotriptand, диклофенак, ламотригін, амітриптилін, напроксен, дулоксетин, кеторолак, Буторфанол, венлафаксин, clonixind і almotriptand |
| Частота | 12.6% |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 8A80 |
| МКХ-10 | G43 |
| OMIM | 157300 |
| DiseasesDB | 8207 (Migraine) |
| MedlinePlus | 000709 |
| eMedicine | neuro/529 |
| MeSH | D008881 |
| | |
Мігре́нь (англ. Migraine) — хронічний розлад, який характеризується періодичним головним болем середньої та високої інтенсивності, що часто пов'язаний з ураженням вегетативної нервової системи. У всьому світі понад 10 % населення страждає на мігрень у тому чи іншому періоді життя.
Зазвичай біль односторонній (уражає половину голови) і за відчуттям пульсуючий, триває від 2 до 72 годин; посилюється від фізичного навантаження. Інші симптоми, які виникають при мігрені, включають: нудоту, блювання, світлобоязнь (підвищена чутливість до світла), гіперакузію (підвищена чутливість до звуків) тощо. У третини людей, що страждають на мігрень, перед появою головного болю розвивається аура у вигляді тимчасового порушення зору, чуття, мови чи моторики. Для хворого вона слугує попереджувальною ознакою, що невдовзі почнеться головний біль.
Вважають, що мігрень виникає через наявність певних генетичних факторів та вплив факторів довкілля. Близько двох третин випадків відбувається в декількох поколінь у сім'ях. Має місце також й дисбаланс і коливання рівня деяких гормонів (естрогени, прогестерон). Мігрень уражає більше хлопчиків, ніж дівчаток до початку статевого дозрівання, але трапляється удвічі, а то й утричі більше серед дорослих жінок, ніж чоловіків. Прояви мігрені зазвичай зменшуються під час вагітності. Точний механізм розвитку мігрені достеменно не відомий. В основі її виникнення лежать судинно-нервові порушення. Механізм виникнення болю пов'язаний зі зростаючим збудженням кори головного мозку та посиленим проведенням патологічних нервових імпульсів нейронами через стовбур головного мозку.
Для лікування мігрені рекомендуються анальгетики, такі як ібупрофен та ацетамінофен, препарати проти нудоти і блювання, уникання чинників, що провокують біль. У випадку недостатнього ефекту цих препаратів призначають триптани, алкалоїди з ріжок пурпурових та їхні похідні (ерготамін, ергометрін тощо).
Зміст
Етимологія
Термін походить із грец. ἡμικρανία — «біль з одного боку голови»; або «гемікранія» (від грец. ἡμι — половина (гемі) та грец. κρανίον — голова (kranion).
Історичні відомості
Головний біль, схожий на біль при мігрені, згадуються ще в папірусі Еберса, який було написано у 1200 р. до н. е. у стародавньому Єгипті. У 200 р. до н. е. в документах медичної школи Гіппократа описується зорова аура, що передує головному болю, який частково зменшується після блювання.

У творах Аретея з Каппадокії, датованих II століттям, головний біль поділяють на три види: цефалгія, цефалія та гетерокранія.Гален із Пергама застосовував термін «гемікранія» (половина голови), від якого власне і походить слово «мігрень». Він також припустив, що біль виникає в оболонах головного мозку та кров'яних судинах голови. Спочатку мігрень поділяли на два види, що й досі використовуються у медичній класифікації: мігрень з аурою («мігрень очна») та мігрень без аури («мігрень звичайна»), це визначення було введено до медичного вжитку в 1887 р. Луї Гіацинтом Томасом, французьким бібліотекарем.
Трепанацію, навмисне свердління отворів у черепі, практикували ще 7-му тисячолітті до н. е. Незважаючи на те, що деякі люди виживали, багато з них помирало від цієї процедури через виникнення різних ускладнень, найчастіше гнійної інфекції. Вважалося, що полегшення приходить, якщо «випустити злих духів» з голови.Вільям Гарвей рекомендував трепанацію як лікування мігрені ще у XVII-му столітті.
Незважаючи на численні спроби лікувати мігрень, лише у 1868 р. було знайдено речовину, яка виявилася дійсно ефективною — з грибка ріжки пурпурові у 1918 році було виділено ерготамін.Метисегрід було розроблено у 1959 році, а перший з групи триптанів, суматриптан, було розроблено у 1988 році. Протягом ХХ століття було винайдено та доведена ефективність профілактичних заходів.
Колись вважалося, що мігрень розвивається лише у людей з високим рівнем інтелекту, але це не підтвердилось.
Етіологія
Основна причина мігрені достеменно невідома, однак вважається, що її спричинюють генетичні фактори та чинники довкілля. Сімейний анамнез мігрені спостерігаються у двох третинах випадків, і мігрень рідко спричинює один фактор. Мігрень часто розвивається на тлі психічних розладів, включаючи депресію, тривожність та біполярний розлад. Дослідження однояйцевих близнюків виявило від 34 % до 51 % генетичного впливу на ймовірність розвитку мігрені. Така генетична спорідненість сильніша для мігрені з аурою, ніж без неї. Ряд специфічних варіацій генів підвищує ризик розвитку мігрені від незначного до середнього ступеню. Один із таких типів відомий як «сімейна геміплегічна мігрень», що є різновидом мігрені з аурами та успадковується аутосомно-домінантним шляхом. Також мігрень спричинюють захворювання, пов'язані з варіаціями генного коду для протеїнів, що відповідають за транспортування іонів. Інше генетичне порушення, що породжує мігрень, — синдром CADASIL або церебральна аутосомно-домінантна артеріопатія з підкорковими інфарктами та лейкоенцелофалопатією.
Тригерні фактори
Існує багато так званих тригерних факторів, тобто пускових, які не слід ототожнювати з причинами мігрені. Її можуть спричиняти тригерні фактори, деякі з яких за повідомленнями хворих, діють у мінімальній кількості випадків,, тоді як інші — у максимальній. Чимало факторів були названі тригерними, однак сила та значущість їхнього зв'язку з мігренню не встановлена. Тригерний фактор може почати діяти за 24 години перед появою симптомів мігрені.
Виникненню нападу мігрені сприяють такі чинники: стрес, нервове і фізичне перенапруження, харчові продукти (сир, шоколад, горіхи, риба), алкогольні напої (найчастіше пиво і червоне вино, шампанське), гормональні причини (менструальний цикл, прийом контрацептивів), сон (нестача або надлишок), погодні фактори (зміна погоди, зміна кліматичних умов).
Найбільш частими тригерними факторами вважають стрес, сон, голод та втому — ці фактори однаково часто зумовлюють мігрень. Найчастіше напад мігрені починається не на висоті стресу, а під час очікування майбутнього (можливого) стресу або після стресової ситуації. Є варіант мігренозних нападів, які найбільш часто розвиваються на вихідні дні наприкінці тижня. Це пояснюється тим, що довгоочікуваний відпочинок слідує за стресовим тижнем. Сон спричинює мігрень, коли триває менше ніж зазвичай, людина непередбачувано не тривало засинає вдень, чи має місце тривалий сон у вихідні дні, занадто раннє пробудження. Голодування може спровокувати мігрень ймовірно через виникнення спазму судин головного мозку. Сильна втома може спричинити напад мігрені, особливо тоді, коли немає можливості повноцінного відпочинку.
Мігрень часто має місце перед чи по закінченню менструації. Інші гормональні впливи, такі як менархе, вживання оральних контрацептивів, вагітність, періменопауза (2-3 роки перед настанням клімаксу) та менопауза (клімакс), також провокують напади доволі часто, але більше у випадках, коли мігрень йде без аури. Мігрень з аурою, що тривала раніше у жінки, іноді може зменшуватися під час другого та третього триместрів вагітності, з настанням менопаузи.
Аналіз розподілу харчових тригерних факторів виявив, що докази частіше за все базуються на суб'єктивному судженні й не можуть достатньо підтвердити чи спростувати вплив будь-якого з цих факторів. Щодо окремих факторів, то жодного впливу тираміну на мігрень не виявлено, і в той час як глутамат натрію (MSG) часто називають харчовим тригерним фактором, немає переконливих доказів на підтвердження цього.
Докази існування можливих тригерних факторів у приміщенні (задуха, протяг, різке освітлення тощо) та назовні (північний вітер, холод, дощ, мряка, тощо) непереконливі, але, тим не менше, хворим на мігрень рекомендовано уникати цього.
У більшості випадків поєднуються кілька тригерних факторів, які призводять до виникнення нападу. Це також пояснює ті випадки, коли окремо ці фактори не породжують напад. Однак, є випадки мігрені, які виникають без впливу яких би то не було видимих тригерних факторів.
Епідеміологічні особливості
У всьому світі на мігрень страждає понад 10 % людей. У Сполучених Штатах близько 6 % чоловіків та 18 % жінок мають мігрень протягом року, тоді як довічний ризик загрожує близько 18 % та 43 % відповідно. У Європі на мігрень страждає 12-28 % людей у певний момент життя, з них 6-15 % дорослих чоловіків та 14-35 % дорослих жінок, у яких напад мігрені розвивається щонайменше один раз на рік. В Азії та Африці рівень мігрені дещо нижчий порівняно із західними країнами. Хронічна мігрень уражає приблизно у 1,4-2,2 % населення.
Частіше мігрень починається у віці від 15 до 24 років, частіше за все — у віці від 35 до 45 років. Близько 1,7 % дітей віком 7 років та 3,9 % дітей віком від 7 до 15 років мають мігрень, яка більш поширена серед хлопців до статевого дозрівання. У підлітковому віці мігрень частішає серед жінок і тривають протягом життя, при цьому у літніх жінок мігрень трапляється вдвічі частіше, ніж у чоловіків. Серед жінок більш поширена мігрень без аури, ніж з аурою, тоді як серед чоловіків обидві форми мігрені однаково поширені.
Під час періменопаузи напади часто збільшуються перед тим, як їхня інтенсивність починає зменшуватися. Незважаючи на те, що напади зникають у двох третин літніх людей, у 3-10 % вони залишаються.
Патогенез
Мігрень вважають нервово-судинним захворюванням є докази, що свідчать про появу первинного джерела у головному мозку з подальшим поширенням патологічного процесу на кров'яні судини. Деякі вчені вважають, що ураження нейронів є первинним і чинить найбільший вплив, тоді як інші висловлюють думку про ключову роль саме пошкодження кровоносних судин. Треті вважають обидва фактори однаково важливими у механізмі виникнення мігрені. Високий рівень нейротрансмітера серотоніну, також відомого як 5-гідроксидтриптамін, теж вважають чинником хвороби.
Аура
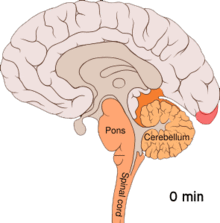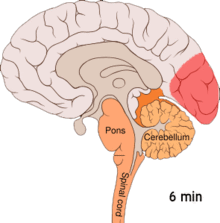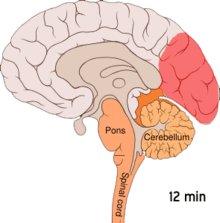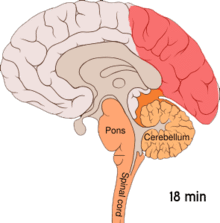
Є наслідком функціональної активації кори головного мозку ненормальним, однобічним і коротким нейронним електричним розрядом, який є меншим за силою від того, що спричинює епілептичну ауру Існує ряд пояснень такого явища, що включає також активацію рецептора NMDA, яка призводить до потрапляння кальцію всередину клітини. Після сплеску активності потік крові у корі головного мозку знижується протягом двох-шести годин. Вважається, що коли нейронний імпульс проходить крізь нижню частину головного мозку, то подразнюються ті черепні нерви, що породжують больові відчуття в голові та шиї.
Біль
Точний механізм головного болю, який відбувається при мігрені, достеменно невідомий. Деякі факти свідчать про головну роль в цьому структур центральної нервової системи (таких як стовбур головного мозку та проміжний мозок), через первинне збільшення електричної активності в них, тоді як інші дані підносять роль периферійної активації через підвищення нервової імпульсації з периферії по чутливих нервах, що оточують кровоносні судини голови та шиї) з подальшим формуванням застійного вогнища стійкої надмірної електричної активності в центральних структурах. Задіяними є переважно артерії твердої мозкової оболони, м'якої мозкової оболони та екстракраніальні, наприклад, артерії шкіри черепа. У деяких випадках не можна виключити у механізмі розвитку болю подразнення больових рецепторів мозкових оболон, ймовірно від певного збільшення об'єму спинномозкової рідини, яке відбувається також внаслідок судинних порушень, функціонального зменшення всмоктування збиткової рідини у венозних сплетеннях, що наближує цей патологічний процес до того, що відбувається при менінгізмі.
Клінічні ознаки
Зазвичай мігрень проявляється у вигляді сильного рецидивного головного болю, який закінчується самостійно та супроводжується симптомами порушення вегетативної нервової системи. У приблизно 15-30 % людей із мігренню розвивається аура, і, разом з цим, у пацієнтів, які страждають на мігрень з аурою, також часто вона відсутня. Ступінь болю, його тривалість та частота нападів бувають різними. Мігрень, що триває більше, ніж 72 години, називають мігренозним станом. Розрізняють чотири можливі фази мігрені, хоча у хворий не обов'язково розвиваються вони всі:
- продром, що виникає за кілька годин чи днів до головного болю;
- аура, що виникає безпосередньо перед початком головного болю;
- фаза головного болю;
- постдром — явища, що виникають по закінченню нападу мігрені.
Продром
Продромальні явища виявляються приблизно у 60 % пацієнтів, що страждають на мігрень,. Продром виникає у період від двох годин до двох днів до початку болю чи розвитку аури. Продром при мігрені містить в собі неспецифічні прояви або симптоми: дратівливість, депресію чи ейфорію, немотивовану втомлюваність, палке бажання з'їсти щось особливе, м'язовий біль (насамперед у шийних м'язах), закреп або діарею, підвищену чутливість до світла, запахів чи шуму. Продром може бути як при мігрені з аурою, так і без неї. Провісниками вважаються також синдром циклічного блювання та доброякісне пароксизмальне запаморочення в дітей.
Аура
 |

|
 |

|
Аура — це тимчасове фокальне неврологічне явище, що відбувається перед та / чи під час головного болю. Аура наростає поступово протягом декількох хвилин і зазвичай триває менше 60 хвилин. Її прояви можуть бути візуальними, сенсорними чи моторними за своєю природою і багато хворих відчувають декілька видів цих проявів. Візуальні ефекти є найбільш поширеними, відбуваються у більше ніж 99 % випадків, та більше половини пацієнтів лише їх і переживають. Вона часто складаються з мерехтливої скотоми (ділянка часткових змін у полі зору, що мерехтить). Це явище зазвичай починається близько від центру зору і потім розходиться по сторонах зигзагоподібними лініями, які описується пацієнтами як стіни фортеці чи замку. Зазвичай ці лінії чорно-білі, але деякі пацієнти бачать й кольорові лінії. Деякі пацієнти під час аури втрачають частину поля зору, явище, відоме як геміанопсія, тоді як інші починають бачити нечітке зображення.
Сенсорну ауру, другу за частотою, спостерігають 30-40 % пацієнтів. Часто відчуття поколювання починається з однієї руки та поширюється на ділянку рота й носа з того ж боку. Оніміння зазвичай починається після того, як пройшло поколювання, із втратою відчуття положення тіла у просторі. Інші прояви аури можуть включати: мовні чи розмовні порушення, запаморочення та, рідше, проблеми з рухами кінцівками. Саме це вказує на геміплегічну мігрень, слабкість при цьому часто триває довше, ніж одну годину, на відміну від інших видів аури. Зрідка аура проходить без подальшого головного болю, це явище відоме як «тиха мігрень».
Головний біль
Класичний мігренозний головний біль — односторонній, пульсуючий, помірного чи сильного ступеню. Зазвичай він настає поступово та посилюється внаслідок фізичного навантаження, нерідко при зміні положення голови. Однак, більше, ніж у 40 % випадків, біль може бути двостороннім та супроводжується іррадіацією болю в шию. Двосторонній біль особливо поширений у хворих на мігрень без аури. Рідше такий біль локалізується у потиличній та тім'яній частині голови. Біль (без лікування) зазвичай триває від 4 до 72 годин у дорослих, тоді як у маленьких дітей він нерідко проходить менше ніж за годину. Частота нападів коливається від декількох за все життя до кількох за тиждень, у середньому — близько одного разу на місяць.
Біль часто супроводжується нудотою, блюванням, гіперестезією (підвищеною чутливістю) відчуттів — до світла, звуку, до запахів, втомою та дратівливістю. При мігрені з неврологічними симптомами, що пов'язана зі стовбуром мозку або із неврологічними змінами з обох боків тіла, відбуваються: вертіго, запаморочення та спантеличення.Нудота розвивається приблизно у 90 % людей, а блювання — приблизно в одної третини. Через це багато хворих шукають темного та спокійного місця. Інші симптоми: нечітке бачення, закладення носа, невелика за частотою діарея, часте сечовиділення, блідість, підвищена пітливість. Також можуть виникнути набряк або біль шкіри голови та ригідність шиї. Вони рідше розвиваються у хворих похилого віку.
Постдром
Наслідки мігрені можуть тривати кілька днів після того, як минув головний біль. Це називають постдромом мігрені. Багато пацієнтів скаржаться на болісне відчуття у місці локалізації головного болю, а також про певні порушення когнітивних функцій, мислення після нападу мігрені. Пацієнт також може відчувати втому, слабкість, розбитість, дифузний нечіткий головний біль, кишкові розлади, зміни настрою. За даними одного звіту: «Деякі люди переживають ейфорію та бадьорість після нападу, тоді як інші відмічають депресію та нездужання».
Класифікація
Мігрень була вперше докладно класифікована у 1988 році. Міжнародне товариство з проблем головного болю востаннє оновлювало класифікацію в 2004 році. Згідно з цією класифікацією мігрень відносять до первинного головного болю разом із болем напруги та кластерним.
Мігрень поділяють клінічно на 7 клінічних форм, деякі з них у свою чергу поділяються на різновиди:
- Мігрень без аури або «звичайна мігрень», у хворих розвивається характерний мігренозний головний біль, що не супроводжується аурою.
- Мігрень з аурою чи «класична мігрень» — тобто у пацієнтів виникає мігренозний головний біль, що супроводжується аурою. Рідше аура відбувається без головного болю або з головним болем немігренозного характеру. Різновиди:
- сімейна геміплегічна мігрень та спорадична геміплегічна мігрень — це мігрень з аурою, що супроводжується порушеннями моторної функції. Якщо у близького родича хворого також був подібний розлад, така мігрень називається «сімейною», якщо ж ні — «спорадичною».
- базилярний тип мігрені, коли мігренозний головний біль та аура супроводжується труднощами мовлення, запамороченням, дзвоном у вухах чи рядом інших симптомів, що пов'язані зі стовбуром мозку, але не з порушеннями моторної системи. Спочатку вважалося, що цей тип мігрені відбувається через спазми базилярної артерії, що постачає кров до стовбура мозку.
- Дитячі періодичні синдроми звичайно є попередниками мігрені разом із циклічним блюванням (тимчасовими інтенсивними нападами блювання), абдомінальною мігренню (черевний біль, що звичайно супроводжується нудотою) та доброякісними пароксизмальними запамороченнями у дітей (періодичні напади запаморочення).
- Ретинальна мігрень — це мігренозний головний біль, що супроводжуються порушеннями зору або навіть тимчасовою сліпотою на одне око.
- Ускладнення мігрені — це мігреневі болі та/або аури з аномально довгою тривалістю або частотою, або пов'язані із епілептичним припадком чи з ураженням головного мозку. Сюди наразі відноситься мігрень-інсульт.
- Мігренозний статус — відповідно до критеріїв визначення Міжнародної класифікації головного болю ІІ перегляду 2003 року (МКГБ-2), під мігренозним статусом вважають головний біль, що характеризується виснажливим мігренозним нападом, що триває більше ніж 72 години без перерви і є стійким до традиційної антимігренозної терапії.
- Імовірна мігрень вказує на стани, що схожі на мігрень, однак не вистачає даних для точної діагностики.
- Хронічна мігрень — це така форма мігрені, коли є головний біль, що відповідає діагностичним критеріям для «мігренозного головного болю» і триває протягом довшого періоду часу, ніж гострий напад (часто від 15 днів до більше ніж три місяці.
Абдомінальна мігрень
Діагноз абдомінальної (черевної) мігрені є суперечливим. Проте певні факти вказують на те, що рецидивуючі епізоди абдомінального болю за відсутності головного болю можуть являти собою одну з клінічних форм мігрені, або принаймні бути провісником нападу мігрені. Ці епізоди абдомінального болю також можна спостерігати під час нападу мігрені у продромі, зазвичай вони тривають протягом від декількох хвилин до декількох годин; проте цього може і не бути. Такі явища часто виникають у осіб із наявністю в анамнезі типових нападів мігрені, або такі напади мігрені були у членів їхньої сім'ї.
Діагностика
Діагностика мігрені базується на виявленні клінічних ознак. Проводять комп'ютерну томографію головного мозку, щоб виключити інші, органічні причини головного болю. Вважається, що у значної частини хворих мігрень не діагностовано.
Діагностику мігрені без аури, згідно рекомендацій Міжнародної асоціації боротьби з головним болем, можна провести за так званими «критеріями 5, 4, 3, 2, 1»:
- Зафіксовано п'ять і більше нападів; для мігрені з аурою для діагностики досить двох нападів.
- Тривалість нападу від чотирьох годин до трьох днів.
- Два чи більше із наступних чинників:
- Односторонність (уражено половина голови);
- Є пульсація;
- Рівень болю середній або високий;
- Загострення болю відбувається від фізичної активності або його спричинює фізична діяльність.
- Один чи більше із наступних чинників:
- Нудота та/або блювання;
- Чутливість як до світла, так і до звуку.
Якщо людина має два і більше з наступних проявів: фотофобію, нудоту чи неспроможність працювати/вчитись протягом дня, це дає привід для діагностики мігрені. Ті ж, хто переживає 4-5 із наступних ознак: пульсуючий головний біль тривалістю 4-72 години, односторонній біль у голові, нудота чи симптоми, що заважають повсякденній діяльності, мають 92 % ймовірність мігрені. У тих, у кого спостерігається менше трьох із вищеназваних критеріїв, ймовірність мігрені складає 17 %.
Диференційний діагноз
Інші ураження головного мозку можуть супроводжуватися ознаками, подібними до того головного болю, який виникає при мігрені — це різноманітні пухлини головного мозку, скроневий артеріїт, кластерний головний біль, гостра глаукома, менінгіт та субарахноїдальний крововилив. Скроневий артеріїт зазвичай виникає у людей старше 50 років та проявляється болючістю при надавлюванні на череп в області скроні. Кластерний головний біль проявляється закладеним носом з одної сторони, сльозотечею та сильним головним болем навколо орбіт (очних ямок черепа). Гостра глаукома супроводжується порушеннями зору. Менінгіт починається гостро, з підвищення температури тіла, характеризується появою менінгеальних симптомів. Субарахноїдальному крововиливу притаманний надзвичайно гострий початок з появою виразних менінгеальних симптомів.Головний біль напруги зазвичай виникає з двох сторін, він не носить пульсуючий характер та не позбавляє людину можливості виконувати щоденні обов'язки.
Лікування і профілактика
Для зменшення проявів під час нападу мігрені використовують різні медикаментозні засоби. Але наразі рекомендується в першу чергу проводити активні заходи запобігання нападам. Застосовується профілактичне лікування, що складається з медикаментозного та безмедикаментозного напрямків, які, як і при більшості хронічних хвороб не призводять до виліковування й зникнення хвороби, а запобігають її тяжкому перебігу, сприяють поменшанню кількості нападів, пом'якшенню проявів. Крім того, таке профілактичне лікування мігрені може поліпшити стан хворих, що хворіють, крім мігрені, на інші супутні захворювання. Вони включають: медикаментозні засоби, зміни стилю і способу життя, харчування, іноді оперативні заходи. Профілактику рекомендують за наявності нападів головного болю з частотою більше двох разів на тиждень або тим пацієнтам, які не переносять та препарати, що призначаються для лікування гострих нападів мігрені, а також хворим на мігрень із тяжкими прогресуючими нападами у тяжкій формі, перебіг яких не покращується безпосереднім лікуванням нападів.
Ліки
Ліки для профілактики мігрені вважаються ефективними, якщо вони зменшують частоту або тяжкість нападів мігрені принаймні на 50 %. До ефективних відносять такі препаратти, як топірамат, дівалпроекс/валпроат натрію, пропранолол та метопролол, ці ліки рекомендовані для застосування як терапія першої лінії. Наразі проходять дискусії щодо ефективності габапентину.Тимолол також вважають ефективним для профілактики менструальної мігрені та для зменшення частоти і тяжкості нападів хвороби, а фроватриптан рекомендується для запобігання менструальній мігрені. Імовірно, що амітриптилін та венлафаксин є також ефективними.Ботокс вважають корисним при застосуванні в осіб, які страждають на хронічну мігрень, проте не показаний пацієнтам із епізодичними нападами.
Для зняття нападу мігрені, що вже розвинулася, найефективнішими препаратами є триптани — селективні антагоністи 5ht1-рецепторів серотоніну. До цієї групи медикаментів наразі входять: золмітриптан, ризатриптан, суматриптан, фроватриптан.
Новітнім напрямком лікування мігрені стали препарати, що впливають на кальцитонін-ген-пов'язаний пептид (CGRP) та його рецептор у ЦНС. У травні 2018 року на фармацевтичний ринок випущений препарат еренумаб — моноклональне антитіло, що блокує рецептор CGRP. Еренумаб показав високу ефективність у профілактиці мігрені навіть у пацієнтів, у яких недостатньо ефективною була терапія двома-трьома препаратами, причому форма мігрені (з аурою або без неї) не впливала на ефективність(англ.).
Альтернативні методи лікування

Акупунктура (голковколювання) — ефективний метод лікування нападів мігрені. Застосування «справжньої» акупунктури не є ефективнішим, ніж проведення «фіктивної» акупунктури, проте вважають, що методи «справжньої» і «фіктивної» акупунктури є більш ефективними, ніж традиційні методи лікування, вони мають менше побічних ефектів, ніж профілактична терапія лікарськими засобами. Можливо, що для профілактики головного болю такі методи лікування, як хіропрактика, фізіотерапія, масаж та релаксація є такими ж ефективними, як і пропранолол або топірамат; проте оцінка результатів наукових досліджень щодо дії цих методів має певні проблеми через методологію. Існують певні експериментальні докази щодо користі застосування таких лікарських засобів, як магнезія, коензим Q(10), рибофлавін, вітамін B(12), та піретруму дівочого, але треба провести якісніші клінічні випробування для підтвердження цих попередніх результатів. Із альтернативних ліків білокопитник має кращі докази на користь його використання.
Пристрої та хірургічне лікування
Медичні пристрої, наприклад, біологічний зворотний зв'язок та нейростимулятори мають певні переваги в профілактиці нападів мігрені, переважно тоді, коли поширені методи для лікування мігрені протипоказані або у випадку надмірного застосування лікарських засобів. Біологічний зворотний зв'язок допомагає людям дізнатися щодо існування деяких фізіологічних параметрів і таким чином контролювати їх, намагаючись досягти релаксації, тому ці методи можуть бути ефективними при лікуванні мігрені. У методі нейростимуляції застосовуються імплантовані нейростимулятори для лікування хронічної мігрені, яку важко контролювати, ці пристрої подібні до кардіостимуляторів та їхнє застосування дає заохочуючі результати у хворих на мігрені в тяжкій формі.Хірургічне лікування мігрені, яке включає декомпресію певних нервів навкруг голови та шиї, може бути одним із варіантів лікування для деяких пацієнтів, стан яких не покращується при застосуванні лікарських засобів.
Група пластичних хірургів з University Hospitals Case Medical Center (Клівленд, США), близько десяти років працювала над гіпотезою про те, що в деяких випадках причиною періодичних головних болів і мігрені є подразнення трійчастого нерва, що викликається спазмом м'язів навколо нього. Опубліковані результати досліджень, що підтверджують послаблення або зникнення головного болю при ін'єкції ботоксу і хірургічному видаленні відповідних м'язів.
Схема надання медичної допомоги
Існують три основних аспекти лікування: уникнення тригерних факторів, контролювання симптомів під час нападу та фармакологічна профілактика нападів. Лікарські засоби є ефективнішими, якщо їх застосовують на початку нападу. Часте застосування лікарських засобів може призвести до головного болю через надмірне застосування ліків, при цьому головний біль стає інтенсивнішим та частішим. Це може статися за умов застосування триптанів, ерготамінів та анальгетиків, особливо наркотичних анальгетиків.
Анальгетики
Для початкового лікування осіб із проявами від легких до помірних рекомендовані прості анальгетики (знеболюючі), наприклад, нестероїдні протизапальні препарати (НПЗП) або комбінація ацетамінофену, ацетилсаліцилової кислоти та кофеїну. Доведено, що ібупрофен ефективно забезпечує полегшення болю приблизно у половини пацієнтів. Показано, що диклофенак є не менш ефективним.
Ацетилсаліцилова кислота може полегшити біль, який спричинює мігрень, якщо він є помірним або інтенсивним, ефективність цього препарату подібна до ефективності суматриптану.Кеторолак можна застосовувати у формі розчину для внутрішньовенного введення.Парацетамол (відомий також як ацетамінофен), який можна застосовувати окремо або в комбінації з метоклопрамідом, є іншим ефективним засобом лікування з низьким рівнем ризику побічних ефектів. Вважають, що застосування ацетамінофену та метоклопраміду під час вагітності є таким самим безпечним, як і призначення НПЗП.
Триптани
Триптани, такі як суматриптан, є ефективними для полегшення як болю, так і нудоти, у майже 75 % осіб. Ці препарати рекомендують для початкового лікування осіб із помірним або інтенсивним болем, чи для таких пацієнтів, які мають більш легкі симптоми, проте не реагують на застосування простих анальгетиків. Триптани випускаються в різних лікарських формах, в тому числі в формі для перорального вживання, розчину для ін'єкцій, назального спрею і таблеток, що розсмоктуються в ротовій порожнині. Загалом усі триптани вважають однаково ефективними, і вони мають подібні побічні ефекти. Проте кожному окремому пацієнтові може краще допомагати певний представник цієї групи ліків. Більшість побічних ефектів мають легкий ступінь інтенсивності, наприклад, гарячі припливи (відчуття тепла і почервоніння обличчя); однак мали місце рідкі випадки ішемії міокарда. Тому ці препарати не рекомендують людям, хворим на серцево-судинні захворювання. Незважаючи на те, що за даними літератури триптани не рекомендуються для лікування пацієнтів, хворих на базилярні мігрені, на користь такого застереження немає конкретних доказів щодо спричинення шкоди через їх застосування в цій популяції пацієнтів. Ці препарати не викликають залежності, проте можуть викликати головний біль через надмірне вживання ліків, якщо їх приймати понад 10 днів протягом одного місяця.
Ерготаміни
Ерготамін та дігідроерготамін є препаратами, які застосовують з давніх часів, проте їх і зараз призначають для лікування нападів мігрені. Дігідроерготамін існує у формі назального спрея та розчину для ін'єкцій. Вважається, що ці препарати так само ефективні, як і триптани, проте вони є дешевшими і призводять до появи побічних ефектів, що зазвичай є доброякісними. У більшості випадків з виснажливим перебігом, наприклад, при мігренозному стані, вони проявляють себе як найефективніший варіант лікування.
Інші
До інших можливих засобів лікування відносять внутрішньовенний метоклопрамід або інтраназальний лідокаїн. Метоклопрамід — це рекомендована терапія для тих, хто надходить до відділення невідкладної допомоги. Одна доза внутрішньовенного дексаметазону, додана до стандартної терапії нападу мігрені, призводить до 26-відсоткового зменшення повторних проявів головного болю протягом наступних 72 годин. Ефективність спінальної маніпуляційної терапії для лікування тривалої мігрені не підтверджена доказами. Застосування опіоїдів та барбітуратів не рекомендовано.
Основні заходи запобігання
Полягає у визначенні найбільш характерних провокуючих чинників та максимально можливому їх усуненні.
Хворі, що страждають на мігрень, можуть спробувати ідентифікувати і надалі уникати факторів, які сприяють почастішанням нападів або безпосередньо провокують напади мігрені. Скорочення або повне припинення споживання алкоголю і наркотиків, кофеїну і тютюну, дотримання режиму сну (засинання і пробудження в один і той же час, уникнення як недосипання, так і «пересипання»), уникнення надмірних фізичних та розумових перевтом, стресів і хвилювань, своєчасний регулярний прийом їжі можуть сприяти порідшанню нападів.
За даними досліджень, обмеження на вживання тих чи інших продуктів не мають ніякого впливу, крім плацебо-ефекту при лікуванні мігрені.
Разом з тим, деякі пацієнти стверджують, що виявили продукти, які можуть викликати у них напади мігрені, і що, уникаючи вживання цих продуктів, вони можуть зменшити ймовірність нападу мігрені. При цьому зазвичай пацієнти називають продукти, багаті тираміном та іншими біогенними амінами (сир, шоколад, оселедець тощо) або високоалергенні продукти.
Існують дані про застосування пізотіфену для профілактики виникнення нападів мігрені. Фармакологічна дія пізотіфену основана на зменшенні зворотного захоплення серотоніну тромбоцитами. Тим самим зменшується ймовірність локальної колаптоіднй вазодилятації і подальшого вазонабряку, які суб'єктивно сприймаються як виражений головний біль.
У клінічних дослідженнях останніх років високу ефективність у профілактиці мігрені показали речовини антагоністи 5-НТ2-рецепторів. На практиці препарати даного класу хворим виписують досить рідко, далеко не всі фахівці, й тільки у тяжких випадках (дуже хворобливі та часті напади 2-4 рази на місяць та частіше). Причина в тому що антагоністи 5-НТ2-рецепторів — це триптаміни, родичі ЛСД, псилоцибіну та інших подібних речовин. На думку вчених побічні ефекти надто високі (зокрема нудота, можливі галюцинації та ін), а можливість докладних клінічних використань сильно обмежена законодавствами більшості країн.
Прогноз
Довгостроковий прогноз для людей з мігренню досить різноманітний. У більшості людей з мігренню трапляються періоди зменшення продуктивності праці через їхнє захворювання , але, як правило, їх становище досить задовільне і не пов'язане з підвищеним ризиком смерті. Існують чотири головні моделі захворювання: симптоми можна усунути повністю; симптоми можуть тривати, проте зменшуватися з часом; симптоми можуть тривати з тією ж частотою та інтенсивністю, або напади можуть погіршитися та почастішати.
Мігрень з аурою можуть призвести до ішемічного інсульту, подвоюючи ризик. Ризик збільшується серед людей похилого віку, жінок, що вживають гормональні контрацептиви, та людей, що палять. Як було встановлено, існує також зв'язок із диссекцією шийної артерії. Мігрені без аури, очевидно, не є фактором ризику. Взаємозв'язок з проблемами серця не було доведено, оскільки лише одне дослідження доводить його. В цілому, мігрені не підвищують ризик смерті через інсульт або серцеву недостатність. Профілактика мігрені з аурою може допомогти уникнути інсультів.
Дослідження
Кальцитоніноподібні пептиди (КТПП) відіграють важливу роль у патогенезі болю, пов'язаного з мігренню.Антагоністи рецептора КТПП, наприклад, олцегепант та телцагепант, досліджувались «in vitro» та в ході медичних досліджень лікування мігрені. У 2011 році компанія «Мерк» припинила клінічні дослідження фази III експериментального препарату телцагепанту. Надії також подає транскраніальна магнітна стимуляція.
У липні 2019 року закінчене багатоцентрове подвійне сліпе рандомізоване дослідження 3-ї фази новітнього препарату рімеджепант для внутрішнього застосування. Механізм дії препарату полягає у блокаді рецепторів пептиду, пов'язаного з геном рецептору кальцитоніну (CGRP). Прийом препарату у дозі 75 мг при нападі мігрені виявився достовірно ефективнішим, ніж плацебо, в усуненні головного болю через 2 години (19,6 % група рімеджепанту проти 12 % у групі плацебо) та усуненні небольових симптомів, зокрема — фотофобії, фонофобії, але не нудоти(англ.).
Суспільство та культура
Мігрені — це значне джерело витрат на лікування та причина втрати працездатності. Було встановлено, що мігрені — це найбільш дорогі неврологічні порушення у Європейській спільноті, витрати на які складають понад 27 мільярдів євро на рік. У США прямі витрати були оцінені в 17 млрд доларів США. Приблизно десята частина цих витрат припадає на вартість триптанів. Непрямі витрати складають приблизно 15 мільярдів доларів США, серед яких пропущені робочі дні складають найбільшу частину. У тих, хто ходить на роботу з мігренню, продуктивність зменшується приблизно на третину. Мігрень також негативно впливає на родину хворої людини.
Посилання
- Мігрень [Архівовано 20 квітня 2016 у Wayback Machine.]
|