Тромбоемболія легеневої артерії
| Тромбоемболія легеневої артерії | |
|---|---|
|
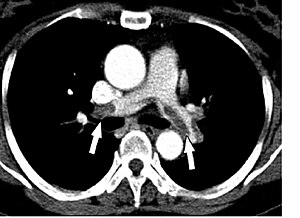
КТ-картина тромбоемболії головних легеневих артерій при КТ-ангіопульмонографії.
| |
| Спеціальність | кардіологія, гематологія і пульмонологія |
| Симптоми | Hampton humpd і Westermark signd |
| Препарати | Варфарин, anisindioned, phenprocoumond, urokinased, дальтепарин, папаверин, tinzaparind, Streptokinased, anistreplased, дикумарин, Апіксабан, macitentand, фондапаринукс, Едоксабан, dabigatran etexilated, Ривароксабан, Альтеплаза, Едоксабан і гепарин |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | BB00 |
| МКХ-10 | I26 |
| DiseasesDB | 10956 |
| MedlinePlus | 000132 |
| eMedicine | med/1958 |
| MeSH | D011655 |
| | |
Тромбоемболі́я легене́вої арте́рії (ТЕЛА) (англ. Pulmonary Embolism) — закриття просвіту великих, середніх або малих гілок легеневої артерії тромбом, який утворюється найчастіше у великих венах нижніх кінцівок або тазу. Внаслідок ТЕЛА розвивається гіпертензія в малому колі кровообігу і компенсоване або частіше декомпенсоване легеневе серце.
Зміст
- 1 Епідеміологічні особливості
- 2 Етіологія та фактори ризику
- 3 Класифікація
- 4 Патогенез
- 5 Клінічні ознаки
-
6 Діагностика
- 6.1 Лабораторна діагностика
-
6.2 Інструментальні методи обстеження
- 6.2.1 Електрокардіографія
- 6.2.2 Ехокардіографія
- 6.2.3 Вентиляційно-перфузійна сцинтиграфія
- 6.2.4 Рентгенографія органів грудної клітки
- 6.2.5 Селективна контрастна ангіопульмонографія
- 6.2.6 Спіральна комп'ютерна томографія
- 6.2.7 Ультразвукове обстеження глибоких вен нижніх кінцівок
- 6.2.8 Рентгенконтрастна флебографія
- 7 Лікування
- 8 Профілактика
- 9 Див. також
- 10 Примітки
- 11 Література
- 12 Посилання
Епідеміологічні особливості
Тромбоемболія легеневої артерії — досить поширене захворювання серцево-судинної системи. Так, у США середня щорічна частота ТЕЛА становить 1 випадок на 1000 пацієнтів. Щорічно в США помирає від гострої тромбоемболії легеневої артерії 300000 осіб, і діагноз ТЕЛА часто встановлюється лише після патологоанатомічного розтину. Щорічно від ТЕЛА помирає 0,1 % населення земної кулі. Вірогідна частота ТЕЛА в Україні становить приблизно 50 тис. випадків на рік, у тому числі близько 10 тис. із летальним наслідком. Дані про статеву структуру захворюваності ТЕЛА різняться, але аналіз захворюваності та смертності у США показав, що смертність серед чоловіків при ТЕЛА на 20—30 % вища, ніж у жінок. ТЕЛА посідає третє місце серед причин смерті при серцево-судинних захворюваннях після ІХС та інсульту та становить близько 60 на 100000 населення і є частою причиною госпіталізації, смертності, інвалідності. У зв'язку із тим, що клінічна картина ТЕЛА є дуже стертою та мінливою, діагноз тромбоемболії легеневої артерії часто встановлюється пізно. За даними досліджень, вірний діагноз встановлюється лише у 30 % хворих. Без лікування смертність при ТЕЛА становить близько 30 %, при правильному лікуванні 2—8 %. За даними Фремінгемського дослідження, смертність від ТЕЛА становить 15,6 % від госпітальної смертності (при хірургічних захворюваннях — 18 %, терапевтичних — 82 % випадків).
Етіологія та фактори ризику
Головною причиною розвитку тромбоемболії легеневої артерії є ембол (тромб), що утворюється у венозних судинах у будь-якому органі. Найчастіше джерелом тромбоемболії є тромби вен нижніх кінцівок, рідше — судини верхніх кінцівок та праві відділи серця. Найбільшу загрозу становлять так звані флотуючі тромби, що мають єдину точку фіксації в дистальному відділі, а довжина їх часто сягає 15-20 см і більше. Схильність до тромбоутворення, формування і прогресування тромбозу пов'язують із взаємодією компонентів тріади факторів Вірхова. Традиційно до неї належать: пошкодження судинної стінки, уповільнення кровотоку в місці ураження судини (венозний стаз), підвищення активності згортувальної системи крові (гіперкоагуляція). Останнім часом велика увага приділяється визначенню генетичних форм тромбофілії. Закриття просвіту судини може відбуватися тромбом, краплями жиру кісткового мозку, повітрям, паразитами (аскаридами або іншими гельмінтами), у вагітних жінок — навколоплідними водами. Найчастіше ТЕЛА розвивається при наявності таких факторів:
- Вік старше 50 років;
- Низька фізична активність;
- Оперативні втручання;
- Онкологічні захворювання;
- Серцева недостатність, у тому числі інфаркт;
- Дефект міжшлуночкової перетинки (виникнення парадоксальної тромбоемболії із лівого в правий шлуночок);
- Варикозне розширення вен;
- Пологи, що перебігали з ускладненнями;
- Травматичні пошкодження;
- Прийом гормональних контрацептивів;
- Надлишкова маса тіла;
- Еритремія;
- Системний червоний вовчак;
- Епідемічний висипний тиф та інші рикетсіози, що перебігають із значним тромбоваскулітом;
- Генетичні патології (дефіцит антитромбіну III, протеїнів С і S і т. д.).
Для визначення імовірності розвитку у хворого ТЕЛА у європейських країнах використовується Женевська шкала, що визначає ймовірність тромбоемболії в балах по наступних показниках:
- Тахікардія ≥95 уд/хв — 5 балів; тахікардія 75-94 уд/хв — 3 бали;
- Клінічні ознаки тромбозу глибоких вен нижніх кінцівок (біль при пальпації вени + набряк однієї кінцівки) — 4 бали;
- Підозра на тромбоз глибоких вен нижніх кінцівок (біль в одній кінцівці) — 3 бали;
- Підтверджені тромбоз глибоких вен нижніх кінцівок або ТЕЛА в анамнезі — 3 бали;
- Хірургічна операція або перелом протягом останнього місяця — 2 бали;
- Кровохаркання — 2 бали;
- Онкологічна патологія — 2 бали;
- Вік більше 65 років — 1 бал.
Якщо сума не перевищує 3 бали, імовірність ТЕЛА низька; якщо сума балів 4-10 — середня; якщо сума більша 11 балів — імовірність висока.
Класифікація
Тромбоемболія легеневої артерії має багато варіантів перебігу, проявів, вираженості симптомів, тому класифікація даної патології здійснюється на підставі різних факторів:
- Місце емболізації судини;
- Величина затромбованої судини;
- Обсяг легеневих артерій, кровопостачання яких припинилося в результаті емболії;
- Перебіг патологічного стану;
- Найбільш виражені симптоми.
Сучасна класифікація тромбоемболій легеневої артерії включає в себе всі перераховані вище показники, які визначають її ступінь тяжкості, а також принципи і тактику необхідної терапії. У першу чергу перебіг ТЕЛА може бути гострим, хронічним і рецидивуючим. Згідно обсягу уражених судин, ТЕЛА поділяється на масивну (ураження більше 50 % судинного русла) і не масивну (ураження менше 50 % судинного русла), виділяють також субмасивну ТЕЛА, яку найважче діагностувати через незначну кількість симптомів та подібність проявів захворювання до інших хвороб серцево-судинної або дихальної системи. Класифікація тромбоемболії легеневої артерії залежно від локалізації тромбу заснована на рівні величини артерій, і містить три основні типи:
- Емболія на рівні сегментарних артерій.
- Емболія на рівні часткових і проміжних артерій.
- Емболія на рівні головних легеневих артерій і легеневого стовбура.
Також поширена класифікація ТЕЛА, згідно з рівнем локалізації в спрощеному вигляді, на закупорку дрібних або великих гілок легеневої артерії. Також, в залежності від локалізації тромбу, ТЕЛА поділяють згідно сторони ураження:
- Правобічна;
- Лівобічна;
- Двобічна.
Залежно від особливостей клінічної симптоматики, тромбоемболію легеневої артерії поділяють на три види:
- Інфаркт-пневмонія. Це тромбоемболія дрібних гілок легеневої артерії. Проявляється задишкою, посилюється у вертикальному положенні, кровохарканням, високою частотою серцевих скорочень, а також болями в грудях.
- Гостре легеневе серце. Найчастіше виникає як тромбоемболія великих гілок легеневої артерії. Проявляється задишкою, низьким тиском, кардіогенним шоком, болями стенокардитичного характеру.
- Невмотивована задишка. Це найчастіше рецидивуюча ТЕЛА дрібних гілок. Проявляється задишкою, симптомами хронічного легеневого серця.
Патогенез
Найчастіше причиною тромбоемболії є так звані флотуючі тромби, що мають єдину точку фіксації на стінці вени та досягають у довжину 15—20 см. Такий тромб, що утворився у одній із вен, спочатку потрапляє у верхню або нижню порожнисту вену, пізніше проходить через праве передсердя і правий шлуночок серця, і звідти потрапляє у легеневу артерію та її гілки, облітеруючи її просвіт. Наслідки перекриття просвіту судини залежать від розмірів, кількості емболів, реакції легень та активності тромболітичної системи організму.
Якщо діаметр перекритої артерії незначний, то симптоми тромбоемболії можуть бути відсутніми. При емболізації масивніших гілок легеневої артерії погіршують кровообіг у цілих сегментах або долях легені, що приводить до випадіння значної частини легеневої тканини із процесу газообміну. Ці явища ведуть до розвитку гіпоксії в легенях, що призводить до рефлекторного звуження судин легень, підвищення тиску в малому колі кровообігу та збільшення навантаження на правий шлуночок. Високий тиск у правому шлуночку зміщує вліво міжшлуночкову перегородку. Зниження наповнення лівого шлуночка поряд із зменшенням його об'єму (у зв'язку із зміщенням міжшлуночкової перегородки) призводить до падіння серцевого викиду та зменшення коронарного кровотоку. Зниження коронарного кровотоку та збільшення об'єму роботи правого шлуночка, підвищення напруженості в його стінці та збільшенні потреби міокарду в кисні приводять до ішемії міокарду правого шлуночка. У місці тромбозу формується інфаркт легені, при приєднанні вторинної інфекції формується інфаркт-пневмонія. Підвищується частота серцевих скорочень у зв'язку із необхідністю прокачувати кров через перекриту судину на фоні зменшення зниження артеріального тиску. Одночасно активується антитромботична система організму. Незначні «свіжі» тромби в легеневих судинах можуть бути розчинені антитромботичною системою організму. Таке розчинення тромбу (лізування), як правило, починається з моменту його фіксації в судині із її емболізацією, а протікає даний процес протягом півтора-двох тижнів. По мірі розсмоктування тромбу і відновлення нормального кровопостачання ділянки легені, орган відновлюється. Тобто, можливо повне одужання з відновленням функцій дихального органу після перенесеної тромбоемболії легеневої артерії.
Клінічні ознаки
Перебіг тромбоемболії легеневої артерії може мати декілька варіантів, які визначаються ступенем тяжкості захворювання, швидкістю розвитку необоротних змін в легенях, а також ознаками основного захворювання, що призвів до розвитку даного ускладнення. Клінічний перебіг ТЕЛА можна поділити по важкості на три варіанти:
- Найгостріший, або блискавичний — коли спостерігається моментальне і повне перекриття тромбом головного стовбура або обох основних гілок легеневої артерії. Розвивається гостра дихальна недостатність, зупинка дихання, колапс, фібриляція шлуночків. Летальний результат наступає за кілька хвилин, інфаркт легень не встигає розвинутися.
- Гострий — спостерігається швидке наростання обтурації основних гілок легеневої артерії і частини дольових або сегментарних артерій легень. Починається раптово, бурхливо прогресує, розвиваються симптоми дихальної, серцевої та церебральної недостатності. Триває максимально 3 — 5 днів, ускладнюється розвитком інфаркту легень.
- Підгострий або затяжний — супроводжується розвитком тромбозу великих і середніх гілок легеневої артерії та розвитком множинних інфарктів легенів. Триває кілька тижнів, повільно прогресує, супроводжуючись наростанням дихальної і правошлуночкової недостатності. Можуть виникати повторні тромбоемболії із різким погіршенням стану та наростанням симптомів, при яких нерідко настає летальний наслідок.
- Хронічний або рецидивуючий — супроводжується рецидивуючими тромбозами часткових, сегментарних гілок легеневої артерії. Цей варіант супроводжується повторними інфарктами легень або повторними плевритами (частіше двосторонніми), а також поступовим наростанням гіпертензії у малому колі кровообігу і розвитком правошлуночкової недостатності. Часто розвивається в післяопераційному періоді, на тлі вже наявних онкологічних або серцево-судинних захворювань.
Загальними симптомами для усіх варіантів ТЕЛА є:
- Задишка. При тромбоемболії легеневої артерії задишка розвивається раптово, з незрозумілої причини. Задишка збільшується при фізичному навантаженні та майже не спостерігається в спокої, характерна також задишка під час розмови, коли хворому не вистачає повітря і він вимушений переривати мову, щоб перевести дихання.
- Біль у грудній клітці. Біль може бути найрізноманітнішого характеру і локалізуватися у будь-якій ділянці грудної клітки.
- Тахікардія. Частота серцевих скорочень зростає до 100 за хвилину, іноді можуть спостерігатись приступи фібриляції передсердь та екстрасистолії, може спостерігатись блокада правої ніжки пучка Гіса.
- Зміна кольору шкіри обличчя. Спостерігається блідість шкірних покривів, при масивній ТЕЛА у хворих розвивається ціаноз обличчя, при найтяжчих формах ТЕЛА шкіра може набувати чавунного кольору.
- Порушення перистальтики кишечника. У хворих також може спостерігатись нудота, блювання, метеоризм та біль в ділянці печінки, що зумовлені спазмом артерій черевної порожнини та перерозтягненням капсули печінки. Дані явища можуть бути симптомами динамічної кишкової непрохідності, що виникає на фоні порушень кровообігу при ТЕЛА.
- Симптоми подразнення очеревини. У хворих може спостерігатися напруження передньої черевної стінки та біль при пальпації живота.
- Різке збільшення кровонаповнення вен шиї та сонячного сплетіння. Збільшення кровонаповнення проявляється набуханням вен шиї, пульсацією аорти, епігастральною пульсацією.
- Шум у серці. При тромбоемболії легеневої артерії може вислуховуватися шум Грехема-Стілла, може також вислуховуватися акцент ІІ тону на легеневій артерії та шум галопу.
- Гіпотонія. Зниження артеріального тиску виникає у зв'язку з рефлекторним падінням артеріального тиску у великому колі кровообігу та зменшенням надходження крові у лівий шлуночок, що зумовлене різким підвищенням тиску в малому колі кровообігу.
Частими симптомами при ТЕЛА є кровохаркання, гарячка, біль у грудній клітці, ексудативний плеврит, втрати свідомості, блювання, коматозний стан, судоми.
Тромбоемболія дрібних гілок легеневої артерії може перебігати безсимптомно, або можуть спостерігати неспецифічні симптоми (кашель, підвищення температури тіла, тахікардія).
При масивній тромбоемболії спостерігають явища колапсу, шоку та системної гіпотонії.
При немасивній тромбоемболії на перший план виходять явища інфаркт-пневмонії, яка має наступні ознаки — біль у грудній клітці при диханні, підвищення температури, кашель, кровохаркання. На рентгенографії спостерігають типові трикутні тіні. При аускультації хворих з ТЕЛА вислуховують акцент ІІ тону на легеневій артерії, діастолічний шум Грехема-Стілла, розщеплення ІІ тону на легеневій артерії та ритм галопу. При аускультації легень у місці інфаркт-пневмонії вислуховується ослаблене дихання, вологі хрипи, іноді — шум тертя плеври. Може спостерігатися церебральний синдром, який характеризується психомоторним збудженням, менінгеальними та вогнищевими симптомами, судомами, а інколи комою, які зумовлені розвитком гіпоксії мозку, енцефалопатії і набряку мозку. Спостерігають також явища імунологічного синдрому, що супроводжується уртикароподібними висипками на шкірі, пульмонітом, рецидивуючим плевритом, еозинофілією, появою в крові циркулюючих імунних комплексів.
Діагностика
Діагностика тромбоемболії легеневої артерії часто ускладнена у зв'язку з наявністю великої кількості неспецифічних симптомів. Для правильної постановки діагнозу необхідно, крім стандартних обстежень, проведення визначення в крові D-димеру, ехокардіографії, комп'ютерної томографії, ангіографії судин легень, вентиляційно-перфузійної сцинтиграфії та дослідження вен нижніх кінцівок (УЗД вен нижніх кінцівок, КТ-венографія).
Лабораторна діагностика
Загальний та біохімічний аналіз крові
При тромбоемболії легеневої артерії в загальному аналізі крові можуть спостерігатись неспецифічні зміни — лейкоцитоз із можливим зсувом лейкоцитарної формули вліво, збільшена ШОЕ, еозинофілія, лімфопенія, відносний моноцитоз. При біохімічному обстеженні може спостерігатись підвищення рівня лактатдегідрогенази та білірубіну.
Визначення рівня тропонінів у крові
Серцеві тропоніни І та Т можуть підвищуватися при тромбоемболії легеневої артерії навіть при відсутності ІХС. Точні причини цього явища невідомі, але вважається, що це пов'язано із перерозтягненням міокарду правого шлуночка. Це обстеження не є чутливим діагностичним тестом, коли використовується ізольовано від інших обстежень. Підвищення рівня тропонінів у крові є маркером збільшення лікарняної летальності хворих (3 % без збільшення тропонінів проти 44 % із збільшенням рівня тропонінів).
Визначення рівня D-димерів у крові
D-димер — це продукт розпаду фібрину під дією плазміну — основного ферменту фібринолізу, що викликає послідовне асиметричне його розщеплення. При розщепленні зшитих фактором XIII волокон фібрину утворюються D-димери та, меншою мірою, тримери. У крові здорових людей концентрація D-димерів не перевищує 500 нг/мл. Надлишок свідчить про активацію фібринолізу, якій передує посилення коагуляції з надмірним утворенням нерозчинного фібрину. При ТЕЛА визначення D-димерів характеризується високою чутливістю (96-99 %), проте низькою специфічністю (не більше 50 %), і може залежати навіть від методики визначення. Цей метод дослідження має високу негативну діагностичну цінність, тобто дозволяє вірогідно виключити у пацієнта ТЕЛА при нормальному вмісті D-димерів. Але підвищення рівня D-димерів може бути обумовлене й іншими причинами, пов'язаними з активним тромбоутворенням — сепсисом, гострим інфарктом міокарду, злоякісними пухлинами, запаленням, оперативними втручаннями, деякими системними захворюваннями, вагітністю. Визначення D-димерів показано хворим із низьким або середнім ризиком ТЕЛА як «сортувальний» метод обстеження, що дозволяє виключити діагноз ТЕЛА у таких пацієнтів.
Інструментальні методи обстеження
Електрокардіографія
Зміни на ЕКГ при тромбоемболії легеневої артерії не є частими, у 20—25 % хворих можуть бути відсутніми. Найчастіше при ТЕЛА на ЕКГ реєструється синдром Мак-Джина — Уайта, що спостерігається в 60-70 % випадків та включає так звану тріаду SI-QIII-ТІІІ (негативний зубець): появу зубця Q в III стандартному відведенні з одночасним збільшенням амплітуди зубця S у I стандартному відведенні та інверсією зубця T у III стандартному відведенні. Можуть спостерігатися також поява негативних симетричних зубців Т у відведеннях V1-V3; підйом сегмента ST у відведеннях III, aVF, V1-V3; поява блокади правої ніжки пучка Гіса; зміни зубця Р за типом P-pulmonale (високий та/або розщеплений зубець Р); зміщення перехідної зони вліво до відведень V5-V6; синусова тахікардія або інші порушення ритму (фібриляція або тріпотіння передсердь, екстрасистолія).
Ехокардіографія
Ехокардіографія належить до чутливих методів діагностики ТЕЛА. Цей метод розглядається як один із першочергових методів діагностики для пацієнтів високого ризику, у хворих же низького та середнього ризику ехокардіографія, як і рівень D-димерів, виконує роль «сортувального» методу обстеження, який з високою вірогідністю дозволяє виключити діагноз ТЕЛА і своєчасно направити діагностичний пошук в іншому напрямі. Однак у нестабільних пацієнтів високого ризику, яким неможливо підтвердити діагноз більш специфічними методами обстеження, позитивні результати ехокардіографії можуть розцінюватись як непрямий доказ ТЕЛА, що дає можливість терміново розпочати специфічне лікування. До основних ехокардіографічних критеріїв ТЕЛА найчастіше зараховують ознаки перевантаження правого шлуночка, симптоми Мак-Коннела та «60/60» (два останні симптоми вважають більш специфічними для ТЕЛА). Ознаками перевантаження правого шлуночка можуть бути наступні симптоми — розширення правого шлуночка, наявність тромбів у правих відділах серця, систолічне сплощення міжшлуночкової перегородки з парадоксальним її рухом, легенева гіпертензія, відсутність або зменшення інспіраторного спадіння нижньої порожнистої вени. Ознака «60/60» означає, що час прискорення потоку в стовбурі легеневої артерії становить < 60 мс при градієнті регургітації на тристулковому клапані ≤ 60 мм рт. ст. Симптом Мак-Конела включає нормокінез або гіперкінез верхівкового сегмента вільної стінки правого шлуночка за наявності гіпо- або акінезії інших його відділів. При ехокардіографії може виявлятися перикардіальний випіт, шунтування крові справа наліво через відкрите овальне вікно. Крім того, цей метод обстеження є досить інформативним для диференціальної діагностики ТЕЛА з іншими причинами нестабільної гемодинаміки, як тампонада серця, гостра клапанна патологія, гострий інфаркт міокарда та іншими причинами.
Вентиляційно-перфузійна сцинтиграфія
Вентиляційно-перфузійна сцинтиграфія вважається достатньо інформативним тестом для діагностики ТЕЛА. Принцип методу заснований на внутрішньовенному введенні мічених технецієм-99 макроагрегатів альбуміну, які, осідаючи у дрібних легеневих капілярах, дозволяють оцінити перфузію легень на клітинному рівні. При обструкції гілок легеневої артерії частинки технецію надходити в них не будуть, тому ці ділянки на відповідних зображеннях залишаться «холодними». Найбільш вірогідною ознакою тромбоемболії є наявність вираженого локального зниження перфузії ділянки легені за відсутності в ній значних вентиляційних розладів та змін на звичайній рентгенограмі. При негативних результатах сцинтиграфії у хворих із низькою ймовірністю ТЕЛА можна виключити діагноз тромбоемболії. Позитивні результати сканування у пацієнтів із високою ймовірністю тромбоемболії можуть підтвердити діагноз, але у хворих із низьким ризиком виникнення ТЕЛА може виникнути необхідність підтвердження діагнозу іншими інструментальними методами.
Рентгенографія органів грудної клітки
У більшості хворих із тромбоемболією легеневої артерії спостерігаються зміни на рентгенограмах грудної клітки, але у більшості випадків вони є неспецифічними. Проте цей метод діагностики залишається досить поширеним та доступним при підозрі на легеневу патологію. Найбільш поширеними рентгенографічними ознаками ТЕЛА є:
- Високе і малорухоме стояння куполу діафрагми в ділянці пошкодження легені.
- Збіднення легеневого малюнку (симптом Вестермарка) — ця ознака є більш специфічною, проте відносно рідкісною, спостерігається приблизно у 5 % хворих з ТЕЛА.
- Поява дископодібних ателектазів.
- Поява інфільтратів у легеневій тканині (більш характерно для інфаркт-пневмонії).
- Симптом Хемптона (трикутник Хемптона) — клиноподібне затемнення легеневого поля, основою повернене до плеври (найбільш характерна ознака ТЕЛА на рентгенографії грудної клітки).
- Розширення тіні верхньої порожнистої вени внаслідок підвищення тиску у правих відділах серця.
- Збільшення розмірів легеневої артерії — вибухання другої дуги (легеневого конуса) по лівому контуру тіні серця (ознака Фляйшнера).
- Кардіомегалія.
- Поява рідини в плевральній порожнині.
Зміни на рентгенограмі органів грудної клітки у більшості випадків не дозволяють поставити точний діагноз ТЕЛА, але може допомогти відрізнити інші захворювання, які мають подібні симптоми (крупозна пневмонія, пневмоторакс, плеврит, перикардит, аневризма аорти та інші).
Селективна контрастна ангіопульмонографія
Селективна контрастна ангіопульмонографія дозволяє достатньо точно діагностувати ТЕЛА, проте цей метод є інвазивним, а отже, потенційно небезпечним для обстежуваного. Недоліком обстеження є також можливість алергічних реакцій на контраст та токсична дія препарату на нирки. У хворих високого ризику проведення ангіографії не рекомендується, оскільки підвищує ймовірність кровотечі після тромболітичної терапії (ТЛТ). Використання ангіографії може бути корисним, якщо результати неінвазивних методів обстеження виявились суперечливими. Якщо при сцинтиграфії було знайдено неспецифічні порушення перфузії, доцільне проведення селективної ангіографії певних ділянок. Це дозволяє зменшити кількість рентгенконтрастної речовини, яка вводиться при ангіографії, що дозволяє зменшити імовірність побічних ефектів обстеження. При обстеженні у хворих з ТЕЛА при селективній ангіопульмонографії критеріями встановлення діагнозу можуть служити дефект наповнення просвіту судини, повна обтурація судини («ампутація» судини, обрив її контрастування з розширенням проксимальніше місця оклюзії). До непрямих критеріїв ТЕЛА зараховують розширення головних легеневих артерій, зменшення кількості контрастованих периферичних гілок — симптом «мертвого чи підрізаного дерева», деформацію легеневого малюнка, відсутність чи затримку венозної фази контрастування, асиметрію заповнення судин контрастною речовиною.
Спіральна комп'ютерна томографія
Спіральна комп'ютерна томографія за методикою проведення та затратами є більш простішим обстеженням та рівнозначним по інформативності з селективною контрастною ангіопульмонографією. Цей метод дозволяє виявляти тромби безпосередньо у просвіті судин. Чутливість односпіральної КТ становлять близько 70 %, а специфічність — 90 %. Впровадження в клінічну практику мультиспіральної КТ дозволило підвищити чутливість обстеження до 83 %, а специфічність до 96 %. На думку групи експертів Європейського товариства кардіологів, для хворих з високим ризиком ТЕЛА достатньо проведення односпіральної КТ, а для хворих із низьким та середнім ризиком ТЕЛА необхідне проведення мультиспіральної КТ для більш точної верифікації діагнозу.
Ультразвукове обстеження глибоких вен нижніх кінцівок
Ультразвукове обстеження глибоких вен нижніх кінцівок, або венозна компресійна ультрасонографія, дозволяє виявити тромбоз глибоких вен нижніх кінцівок та підтвердити імовірне джерело походження ембола в легеневій артерії. Цей метод показаний у тих випадках, коли пацієнту не може бути проведена комп'ютерна томографія, ангіографія чи інші методи візуалізації тромбу в легеневих артеріях. Наявність характерної клініки ТЕЛА у поєднанні з підтвердженим джерелом тромбів у проксимальних відділах глибоких вен нижніх кінцівок дозволяє діагностувати ТЕЛА. Однак наявність тромбів у дистальних відділах глибоких вен нижніх кінцівок потребує додаткових методів обстеження для підтвердження діагнозу ТЕЛА.
Рентгенконтрастна флебографія
Рентгенконтрастна флебографія є найкращим методом діагностики венозного тромбозу та рідко викликає ускладнення. Її використовують при сумнівних результатах інших досліджень вен нижніх кінцівок, а також при поширенні тромбозу вище проєкції пахвинної зв'язки, коли точному визначенню локалізації верхівки тромбу за допомогою ультразвукового дослідження перешкоджає наявність газу в кишечнику. Чутливість і специфічність методу становить близько 100 %.
Лікування
Основною метою лікувальних заходів при ТЕЛА є нормалізація та покращення перфузії легень і запобігання розвитку важкої хронічної легеневої гіпертензії. Допомога хворим повинна бути адекватною відносно стану пацієнтів, тому що багато хворих з тромбоемболією легеневої артерії гинуть у перші години після початку захворювання.
Корекція гемодинаміки та гіпоксії
У випадку розвитку клінічної смерті пацієнтам проводиться серцево-легенева реанімація. Для відновлення самостійного дихання пацієнтам показана оксигенотерапія. У випадку різкої гіпотонії проводиться введення пресорних амінів — норадреналіну, дофаміну; для купування колапсу також вводяться глюкокортикоїдні гормони (преднізолон, дексаметазон), розчин реополіглюкіну. Для купування больового синдрому застосовуються наркотичні анальгетики — фентаніл, промедол, морфін. Для зниження тиску в малому колі кровообігу проводиться введення спазмолітиків — теофіліну, папаверину, дротаверину.
Антикоагулянтна терапія
Антикоагулянтну терапію у хворих тромбоемболією легеневої артерії слід розпочинати як можливо раніше, рекомендовано розпочинати її ще на догоспітальному етапі. За відсутності протипоказань при тромбоемболії легеневої артерії однаково ефективне введення як нефракціонованого стандартного гепарину, так і низькомолекулярних гепаринів — фраксипарину, надропарину, еноксапарину, та пентасахариду фондапаринуксу. У перший день можна також призначити пероральний прямий антикоагулянт — варфарин. Застосування як антиагреганта аспірину малоефективне.
Тромболітична терапія
Тромболітична терапія проводиться з метою максимально швидкого розчинення тромбу і відновлення кровотоку в легеневій артерії. Тромболітична терапія проводиться хворим з ТЕЛА при наявності масивної тромбоемболії, виражених розладів гемодинаміки та низького ризику розвитку кровотечі. Тромболітичний препарат вводиться внутрішньовенно, селективна тромболітична терапія із введенням тромболітика безпосередньо у легеневу артерію себе не виправдала — ефективність такого введення не збільшувалась у порівнянні із внутрішньовенним введенням, а частота геморагічних ускладнень виявилась вищою. Порівняно з гепаринотерапією тромболізис сприяє швидшому розсмоктуванню ембола, що приводить до швидкої позитивної динаміки у хворих. На відміну від гострого інфаркту міокарду, тромболітична терапія при ТЕЛА може проводитись упродовж перших 14 діб захворювання, але найбільша ефективність досягається у випадку її застосування в перші години. Для тромболітичної терапії при ТЕЛА застосовуються стрептокіназа, урокіназа та рекомбінантний тканинний активатор плазміногену — альтеплаза. Найчастішим ускладненням тромболітичної терапії є внутрішньочерепний крововилив, часто зустрічаються також ретроперитонеальний крововилив і шлунково-кишкова кровотеча.
Хірургічне лікування
Хірургічне видалення тромбу із русла легеневої артерії показане при масивній ТЕЛА, коли хворий знаходиться у критичному стані. Можливе видалення ембола як за допомогою катетера, так і відкрита хірургічна емболектомія. Застосовують також локальне інтраемболічне введення тромболітика. Однак слід зважати, що у таких пацієнтів ризик смерті є дуже високим, тому слід зважити усі можливі наслідки такого хірургічного втручання. Для профілактики повторних тромбоемболій та при протипоказах до антикоагулянтної терапії хворим із високим ризиком тромбоемболій показана імплантація кава-фільтра. Встановлення кава-фільтру показане також пацієнтам з рецидивом ТЕЛА, незважаючи на досягнення адекватної гіпокоагуляції. Кава-фільтри є сітчатими фільтрами різноманітної конструкції, що вловлюють тромби, які відірвались від стінки вени, та попереджують потрапляння їх у легеневу артерію. Кава-фільтр вводять у судинне русло за допомогою зонда через шкіру, переважно через стегнову або внутрішню яремну вену. Комбінація антикоагулянтної терапії разом із постановкою кава-фільтру дозволяє зменшити смертність у хворих із високим ризиком повторних тромбоемболій з 51 % (при ізольованій антикоагулянтній терапії) до 35 %(при застосуванні комбінованої терапії).
Профілактика
Профілактичні заходи для зниження ризику тромбоемболії легеневої артерії включають механічні методи, профілактичну установку кава-фільтра та профілактичне застосування нефракціонованого гепарину та препаратів низькомолекулярного гепарину.
Механічні методи профілактики
Механічні методи профілактики включають: дозовані компресійні панчохи, засоби для перемінної пневматичної компресії та венозну помпу ноги. Ці методи підвищують швидкість венозного кровотоку в нижніх кінцівках та зменшують застій у венах. Дозовані компресійні панчохи застосовуються для профілактики венозного тромбозу, а також при інших захворюваннях вен, вагітності та при авіаперельотах. Протипоказом для застосування компресійних панчіх є атеросклероз судин нижніх кінцівок, ендартеріїт, облітеруючий тромангіїт, септичному флебіті. Відносним протипоказом для застосування компресійних панчіх є цукровий діабет, тому що при ураженні судин нижніх кінцівок також небажане використання компресійних панчіх. Не бажано застосовувати компресійні панчохи при запальних захворюваннях шкіри, алергічних реакціях на шкірі, при різних дерматитах, при пролежнях, відкритих ранах, гострих тромбофлебітах і екземі. Для профілактики тромбоембоемболічних ускладнень застосовують також механічну компресію кінцівок за допомогою спеціального пристрою для імпульсної плантарної компресії, який значно підвищує швидкість венозного кровотоку у нижніх кінцівках у порівнянні з еластичним бинтуванням. Цей метод значно більш ефективніший у хворих старших вікових груп та хворих із високим індексом маси тіла. Венозна помпа ноги — це природний механізм повернення крові з периферичних вен до серця при ходьбі за допомогою роботи скелетних м'язів (зворотньому току крові запобігає клапанний апарат вен). Цей механізм порушується при венозній недостатності та порушеннях клапанного апарату вен. У післяопераційному періоді стимуляція венозної помпи ноги проводиться швидким посиленням рухової активності хворих для профілактики венозного застою в нижніх кінцівках.
Профілактичне встановлення кава-фільтру
Кава-фільтр встановлюється хворим із високим ризиком тромбоемболічних ускладнень для затримки тромбів із басейну нижньої порожнистої вени для профілактики емболії легеневої артерії без повного перекриття просвіту нижньої порожнистої вени. Кава-фільтри можуть встановлюватись як постійні, так і тимчасові. Кава-фільтр сам по собі не знижує імовірність тромбоутворення, а лише попереджує утворення емболії легеневої артерії тромбом, що відірвався від стінки вени. Встановлення кава-фільтру проводиться через катетер діаметром 2-3 мм, який вводиться через стегнову вену, підключичну вену або яремну вену. Часто кава-фільтр встановлюють дещо нижче гирла ниркових вен. Ефективність профілактичного встановлення кава-фільтру є спірною. Єдиним безсумнівним пунктом є використання кава-фільтру з профілактичною метою при гострій венозній тромбоемболії при наявності абсолютних протипоказів до антикоагулянтів. Використання кава-фільтру показує значне зниження частоти ТЕЛА, але не дає зниження показників загальної смертності. При тривалому використанні кава-фільтру спостерігається збільшення ризику тромбозу глибоких вен. Крім того, кава-фільтр дає низку специфічних ускладнень — міграція фільтру, перелом фільтру, перфорація стінки вени, венозний тромбоз, рецидивуюча легенева емболія. Тому терапія тромбозу глибоких вен як з епізодами тромбоемболії, так і без епізодів тромбоемболії легеневої артерії вимагає використання антикоагулянтів не залежно від наявності кава-фільтру. Якщо ж пристрій був установлений через протипокази до антикоагулянтів, то їх застосування повинно бути відновлено, як тільки протипокази будуть відсутні.
Профілактична антикоагулянтна терапія
Профілактика тромбоемболії легеневої артерії може проводитися як нефракціованим гепарином, так і низькомолекулярними гепаринами та фондапаринуксом. Не можна різко переривати введення низькомолекулярних гепаринів. Якщо показник АЧТЧ збільшився більш ніж вдвічі, з'явилися явні клінічні ознаки кровотеч або різко зменшилася кількість тромбоцитів, дозу препарату треба знизити, або перенести її на пізніший термін (до 2 годин). Застосування аспірину з профілактичною метою не рекомендоване, тому що немає доведеної ефективності його для запобігання тромбоемболії, а також у зв'язку із підвищенням ризику важкої кровотечі, особливо при застосуванні його в комбінації з іншим антитромботичним засобом.
Див. також
Література
- Венозний тромбоз, тромбоз і тромбоемболія легеневої артерії / Форманчук О. К., Форманчук К. В. — Львів: Ліга-прес, 2008 . — 183 с.
- ГОСТРА ТРОМБОЕМБОЛІЯ ЛЕГЕНЕВОЇ АРТЕРІЇ (Скорочений виклад, V. F. Tapson. N Engl J Med 2008; 358(10): 1037—1051 (опубліковано в журналі Медицина сваіту, 2008, № 2))
- Хірургія: підручник / Я. С. Березницький О. В. Білов, Л. С. Білянський та ін.; за ред. Я. С. Березницького. — Вінниця: Нова Книга, 2020. — 528 с. ISBN 978-966-382-834-3 (С.342-347)
- Хірургія: у 2-х томах. Т. 2 : підручник/ За С. O. Бойко, та ін..- Вінниця: Нова книга, 2019.- 704 с. ISBN 978-966-382-732-2 (C.671-679)
Посилання
- Все о тромбоэмболии легочной артерии(рос.)
- Тимчасові державні соціальні нормативи надання медичної допомоги за спеціальністю «Загальна практика-сімейна медицина»
- Уніфікований клінічний протокол екстреної медичної допомоги «Тромбоемболія легеневої артерії»
- Тромбоемболія легеневої артерії на сайті cardiolog.org(рос.)
- Клінічні протоколи надання медичної допомоги з профілактики тромботичних ускладнень у хірургії, ортопедії і травматології, акушерстві та гінекології
| |||||||||||||||||||||||||||||||||||||||||||||||||||||
|