Епідемічний висипний тиф
Епідемічний висипний тиф (інші назви: європейський, історичний, космополітичний, вошивий висипний тиф, військовий, голодний тиф, госпітальна, тюремна, табірна гарячка) — гостре антропонозне рикетсіозне інфекційне захворювання з трансмісивним механізмом передачі, яке спричинює Rickettsia prowazekii. Хвороба характеризується циклічним перебігом з інтоксикацією, гарячкою, розеольозно-петехіальним висипом, ураженням судинної та нервової систем. Термін «висипний тиф» є означенням декількох хвороб, які перебігають з тифозними проявами та висипом, тому правильним є на сьогодні видалення усіх їх зі збірної назви у їхні автентичні нозологічні назви (епідемічний висипний тиф, ендемічний висипний тиф, висипний тиф Скелястих Гір тощо).
Хвороба Брілла—Цінссера (англ. Recrudescent typhus, Brill disease, Brill-Zinsser disease), (синоніми: спорадичний або рецидивний висипний тиф, хвороба Брілла) — пізній рецидив епідемічного висипного тифу, який розвивається внаслідок ендогенної (внутрішньої) реактивації Rickettsia prowazekii в тих осіб, що перехворіли раніше на епідемічний висипний тиф, та характеризується відносно легким перебігом.
Детальніші відомості з цієї теми ви можете знайти в статті Хвороба Брілла—Цінссера.
Зміст
- 1 Історія висипнотифозних епідемій
- 2 Історія вивчення хвороби
- 3 Актуальність
- 4 Етіологія
- 5 Епідеміологічні особливості
- 6 Патогенез
- 7 Клінічні прояви
- 8 Ускладнення
- 9 Діагностика
- 10 Лікування
- 11 Профілактика
- 12 Цікаві факти
- 13 Див. також
- 14 Примітки
- 15 Джерела
- 16 Додаткова література
Історія висипнотифозних епідемій
Можливо, перший опис епідемічного висипного тифу був зроблений у 1083 році в абатстві Ла Трініта делла Кава в Салерно, Італія. Подальші описи епідемій, схожих на епідемічний висипний тиф, були зафіксовані в літописах під час Реконкісти в X—XIII ст. Під час облоги Мавританської Гранади іспанським військом у 1489 році серед іспанців загинуло від бойових дій близько 3 000 вояків, тоді як від імовірно епідемічного висипного тифу — близько 17 тисяч. У 1447 році в Мілані померло багато людей від «неприборканих гарячок», деякі самі викидалися з вікон, що дуже нагадує особливість епідемічного висипного тифу — наявність страхітливих галюцинацій, які призводять до паніки. У 1558 році судячи з опису проявів захворювання на висипний тиф перехворів цар Московії Іван Грозний. У 1566 р., від спалаху в гарнізоні армії Священної Римської імперії в м. Коморні на Дунаї епідемія під назвою «угорської гарячки», «угорської чуми», «угорської хвороби» поширилася на Італію, Богемію, Бельгію, Францію, Німеччину, Польщу і Англію. Летальність була вкрай висока. Симптоми «угорської гарячки» збігаються з ознаками епідемічного висипного тифу. У 1568 році у Московському царстві відбулась дуже велика епідемія, що нагадує за описом якраз вошивий висипний тиф. У 1602 році в таборі військових сил Лжедмитрія I у Смоленську відбувся спалах цієї хвороби, що змусило відкласти тоді польський похід на Москву. Перед цим у Москві від цієї недуги помер данський принц Іоанн, наречений Ірини, дочки царя Бориса Годунова.
Поширення висипного вошивого тифу було закономірно пов'язано з такими місцями зосередження людей як численні в'язниці, пересильні пункти, нічліжні будинки з притаманною їм антисанітарією, убогістю, забрудненням. З в'язниць зараза часто проникала до судів і вихлюпувалася в міста. Саме так виникла епідемія в англійському Оксфорді у 1577 році. Під час судового процесу заразилися, а згодом померли двоє суддів, два поліцейські пристави, шість мирових суддів і більшість складу присяжних. У наступні кілька тижнів загинули ще сотні викладачів і студентів Оксфордського університету та інших містян, а загальне число жертв склало 510 осіб. Цей випадок увійшов в історію як «Чорний Оксфордський суд присяжних». У 1730 році у м. Тонтоні, графство Семерсет під час Великого посту розпочав роботу виїзний суд присяжних. Від епідемічного висипного тифу померли головний суддя, верховний шериф, сержант і сотні учасників суду. У той час, коли у Великій Британії за 241 злочин карали на смерть, від епідемічного висипного тифу померло більше засуджених, ніж від рук усіх катів цього королівства. У 1759 році британська влада констатувала, що чверть ув'язнених гинула від висипного тифу вже протягом першого року ув'язнення. Під час Тридцятирічної війни відбувся великий спалах епідемічного висипного тифу, одних тільки німців загинуло близько 1 мільйона.
Великомасштабні епідемії мали місце в Ірландії в період з 1816—1819 років під час голоду, спричиненого зниженням температури у всьому світі, відомого як «Рік без літа — 1816». Вважають, що тоді загинуло близько 100 тисяч ірландців. Ірландський тиф був завезений до Англії, де його стали називати «Ірландською гарячкою». Тиф знову з'явився в Ірландії наприкінці 1830-х років, і ще одна епідемія тифу спалахнула під час «Великого голоду Ірландії» між 1845 і 1849 роками. Тоді зубожілі селяни мігрували в міста в пошуках їжі. Коли стало ясно, що і міста не врятують, погляди виснажених людей з надією звернулися за океан, що й призвело до масової еміграції ірландців до США і Канади, куди на кораблях була завезена ця хвороба («корабельна гарячка»), а в портах призначення виникли вторинні епідемії, що призвели до високого рівня летальності. Близько 9 000 ірландських іммігрантів загинуло від епідемічного висипного тифу під час океанської подорожі до США. Після висадки в канадському Монреалі тисяч людей серед них і містян розвинулася страшна епідемія, яка забрала мінімум 6 тисяч життів. Помер і мер міста Джон Естон Міллс, який до самої смерті енергійно боровся з епідемією. В інших портах Канади померло ще 10 тисяч ірландців. У США епідемії висипного тифу мали місце у Філадельфії в 1837 році, в Конкорді в 1843 році, в Балтіморі, Мемфісі та Вашингтоні між 1865 і 1873 рр. Епідемічний висипний тиф був також поширеним «вбивцею» під час Громадянської війни у США, хоч і поступався тоді черевному тифу.
Епідемії висипного тифу неодноразово прокочувалися й надалі по земній кулі, особливо у часи різних соціальних потрясінь (звідси походять назви голодний, воєнний тиф). Так, зокрема, епідемічний висипний тиф викосив половину військ Наполеона під час походу до Росії в 1812 році. У період Російсько-османської війни 1768—1774 років у російських військах від епідемічного висипного тифу загинуло 44 тисячі військових. Серйозні епідемії висипного й інших тифів були зареєстровані в російській армії під час російсько-османської війни на Балканах у 1877—1878 роках. Загальна кількість померлих у Дунайській і Кавказькій арміях склала 43 985 вояків, або 75 % від загального числа померлих внаслідок хвороб. У теж час був убитий і помер від ран 22 391 військовослужбовець.
Ця хвороба вирувала на території Європи у 1914—1922 років. Перша світова війна стала благодатним «ґрунтом» для цієї пошесті. Так тільки при відступі сербської армії в Албанію від епідемічного висипного тифу загинули 135 тисяч сербських солдатів і 35 тисяч полонених. У 1915 році у самій Сербії захворіло 1,5 мільйона жителів, померло 150 тисяч. Серед них загинуло 126 лікарів із 400, які працювали в цій країні. У 1915 році опубліковано повідомлення начальника санітарної служби 3-ї турецької армії Тевфіка Саліма про те, що в одному з турецьких таборів в Ерзінджані лікар Осман Хаміт, що виявився психічнохворим, ввів нібито з метою імунізації по 5 мл крові висипнотифозних хворих 310 військовополоненим. У турецькій армії проводилися дослідження з вакцинації проти епідемічного висипного тифу через високий рівень поширення хвороби в Туреччині в ті роки. При вакцинації використовували тільки інактивовану низькою температурою кров від хворих. Відповідний наказ по армії був відданий. Але Осман Хаміт через свою неадекватність наказ не виконав і вводив полоненим абсолютно не інактивовану кров. Через 7—12 днів захворіло 174 з «вакцинованих», померло 49. Взагалі у 1914—1922 рр. у Європі захворіло близько 35 млн людей, з яких 6 млн померли.
Трохи менші за кількістю уражених епідемії висипного тифу відбулися під час ІІ Світової війни, особливо на Східних фронтах. Це відбулося через те, що були відомі на той момент досить ефективні засоби запобігання хвороби, особливо в умовах організованого війська. А от широкого розмаху спалахи епідемічного висипного тифу мали у концтаборах, на окупованій території, зокрема й в Україні. За три роки окупації рівень захворюваності на епідемічний висипний тиф в Україні виріс у 42 рази.
Історія вивчення хвороби

Перше достовірне медичне описання епідемічного висипного тифу зробив італійський науковець, лікар Джироламо Фракасторо 1546 року у своїй праці «De Contagione et Contagiosis Morbisy» 1546 р. під час епідемії у Європі. Остаточне виділення епілемічного висипного тифу в окрему нозологічну одиницю стало можливим завдяки роботам німецького лікаря, засновника клінічної психіатрії Вільгельма Ґрізінґера в 1857 році.
У XIX столітті лікар і науковець Й. Й. Мочутковський, який працював в Одесі, довів інфекційну природу епідемічного висипного тифу, заразивши себе кров'ю хворої на епідемічний висипний тиф людини. Мочутковський, який перехворів на цю хворобу, 18 років після цього страждав на серцеву аритмію. Французький науковець Шарль Ніколь у 1909 році довів, що тиф переносять воші. Шарль Ніколь проводив свої спостереження в Тунісі, у в'язниці Джуггар, що знаходиться у 80 кілометрах від столиці, разом із доктором Б. Мотью, роблячи щомісяця обходи ув'язнених. Одного разу, напередодні такого заходу, Ніколь відчув нездужання і не поїхав. Мотью сам провів обхід, у зв'язку з чим і затримався. Лікар залишився зі своїм слугою на нічліг у в'язниці. Обидва заразилися, захворіли на епідемічний висипний тиф і згодом померли.

Перші повідомлення про виявлення нових мікроорганізмів в організмі вошей, знятих із хворих на епідемічний висипний тиф, зробив австро-угорський мікробіолог чеського походження Станіслав фон Провасек (1913 рік), який ним заразився і помер у 1915 році. У 1916 році бразильський науковець Енріке да Роше Ліма, що був учнем та співробітником Станіслава фон Провасека і продовжив його дослідження, перехворівши на епідемічний висипний тиф, виявив подібні включення в епітеліальних клітинах кишечника інфікованих вошей та довів їхнє значення у виникненні епідемічного висипного тифу, зробивши висновок, що цей збудник має спільні риси з відкритим у 1909 році Говардом Риккетсом мікроорганізмом, що спричинює висипний тиф Скелястих Гір у США. Говард Рикетс в 1910 році, вивчаючи епідемічний висипний тиф у Мексиці, заразився ним і помер. Таким чином, Е. да Роше Ліма назвав новий мікроорганізм Rickettsia Prowazekii (Рикетсія Провасека (інколи неправильно Провачека)), вшанувавши у такий спосіб пам'ять про тих двох науковців, що загинули від епідемічного висипного тифу, заразившись під час його вивчення. Австрійський бактеріолог Едмунд Вейль разом із польським бактеріологом Артуром Феліксом запропонували в 1915 році популярну серологічну реакцію для діагностування епідемічного висипного тифу. Надалі, у 1922 році Е. Вейль при роботі заразився і помер від епідемічного висипного тифу.


У 1910 році Натан Брілл спостерігав у США 221 випадок хвороби, що нагадувала епідемічний висипний тиф, але ці випадки відрізнялися від нього відсутністю вошивості у хворих, спорадичністю і легшим клінічним перебігом. Вивчаючи клініко-епідеміологічні особливості цього американський дослідник Ганс Цінссер у 1934 році припустив, що ці випадки — рецидив перенесеного раніше епідемічного висипного тифу, а не нове зараження. У 1944—1947 рр. Е. Мюррей та Д. Снайдер виділили збудника епідемічного висипного тифу з крові хворих на хворобу Брілла-Цінссера, підтвердивши, що саме рикетсія Провасека є відповідальною за виникнення хвороби, і, таким чином, довели, що хворі на хворобу Брілла-Цінссера є небезпечними по можливості виникнення епідемії висипного тифу за наявності в людській популяції переносника — платтяної воші. У 1954 році В. Прайс експериментально обґрунтував гіпотезу Г. Цінссера, виділивши життєздатні рикетсії Провасека з видалених під час операції у черевній порожнині мезентеріальних лімфатичних вузлів людей, які перехворіли на епідемічнийвисипний тиф за 20 років до того. Таким чином, стало зрозумілим, де переховується збудник епідемічного висипного тифу між епідеміями.
Ефективну вакцину проти збудника хвороби запропонував польський дослідник Рудольф Вайгль, якому допомагав Генрик Мосінг, який створив концепцію ліквідації захворювання після II Світової війни на теренах України, яка була успішно застосована.
Актуальність
У період масової захворюваності на епідемічний висипний і поворотний тифи, слідом за грандіозною пандемією їх під час І Світової війни, ці хвороби навіть включили до Міжнародних санітарних правил як конвенційні захворювання на 15-й Міжнародній санітарній конференції в 1926 році в Парижі. Але оскільки і епідемічний висипний тиф, і поворотний в подальшому практично зникли з Європи, а на інших континентах захворюваність знизилася, подекуди досить різко, і крім того, надалі не було повідомлень про поширення цих хвороб через міжнародний транспорт, медична спільнота прийняла рішення виключити ці хвороби з правил, що було зроблено на 20-й Міжнародній санітарній конференції в Женеві в 1951 році.
За рівнем летальності епідемічний висипний тиф разом із плямистою гарячкою Скелястих гір вважаються найтяжчими серед рикетсіозів. Збудника епідемічного висипного тифу (Rickettsia prowazeki) віднесено до тих біологічних агентів, які офіційно визнано такими, що можуть бути чинниками біологічної зброї.
Станом на XXI століття епідемічний висипний тиф спостерігають на всіх континентах, де його реєструють переважно у прошарках людей з низьким соціально-культурним та економічно-матеріальним рівнем життя. В останні роки хворобу виявляють в Африці (Бурунді, Руанда, Тунісі, Алжирі, Лівія, Судан, Південний Судан, Ефіопія, Сомалі, Чад, Нігерія, ДР Конго), у Латинській Америці (Мексика, Колумбія, Чилі, Болівія, Еквадор, Перу) та Азії (Китай, Непал, Індія, Бангладеш, Пакистан, Малайзія тощо). Фіксують щорічно від 6 до 10 тисяч хворих. А от протягом двох місяців 1997 року в Бурунді відбулася епідемія висипного тифу з ураженням більше 43 тисяч людей та летальністю до 15 %.
В Україні спалах епідемічного висипного тифу останній раз відбувся під час німецької окупації в 1941—1944 рр., окремі випадки спостерігали аж до середини 1960-х років у деяких районах Чернівецької та Івано-Франківської області. У подальшому в Україні реєстрували лише випадки хвороби Брілла—Цінссера. Однак і у XXI столітті епідеміологічна ситуація залишається потенційно небезпечною, що пов'язано з наявністю ще достатньо великого числа людей, які перехворіли на епідемічний висипний тиф у період Другої світової війни і можуть дати пізній рецидив у вигляді хвороби Брілла—Цінссера, що під час війни в Україні, збільшенні кількості вимушених мігрантів і безхатченків (останні майже стовідсотково завошивлені), при активації інших міграційних процесів може призвести до спалаху і, навіть, серйозної епідемії. Так у лютому 2003 року в Миколаївській області у жінки 35 років з педикульозом та її дитини 10 років за результатами серологічних досліджень ретроспективно було встановлено перенесену раніше висипнотифозну інфекцію.
Детальніші відомості з цієї теми ви можете знайти в статті Тиф.
У Російській Федерації в 1998 році в психоневрологічній районній лікарні Липецької області відбувся резонансний спалах епідемічного висипного тифу із захворюванням 29 пацієнтів лікарні та її працівників. Імовірно джерелом епідемії була хвора з хворобою Брілла-Цінссера, яку там лікували від психоневрологічних розладів. Наявність вошивості у відділенні, відсутність адекватного санітарного контролю й призвело до виникнення епідемії.
Етіологія
| Рикетсія Провасека | ||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
 Передбачувана структура послідовностей РНК бактерій з роду Rickettsia (метод RNAalifold).
| ||||||||||||||
| Біологічна класифікація | ||||||||||||||
| ||||||||||||||
|
Rickettsia prowazekii da Rocha-Lima, 1916 | ||||||||||||||
|
Посилання
| ||||||||||||||
|
Збудник хвороби — рикетсії Провасека (Rickettsia prowazekii), які існують у двох стадіях: вегетативній або тканинній (забезпечує зростання й розмноження рикетсій) та спокою (забезпечує збереження у зовнішньому середовищі та проникнення до чутливої клітини). Вони мають 2 антигени:
- поверхнево розміщений видонеспецифічний (загальний з рикетсіями ендемічного висипного тифу та протеєм ОХ-19) — термостабільний, розчинний антиген ліпідно-полісахаридно-білкової природи;
- видоспецифічний нерозчинний термолабільний білково-полісахариидний антигенний комплекс, що розміщений під попереднім.
Для захисту від фагоцитозу рикетсії мають фосфоліпази та гемолізин. Культивують рикетсії Провасека на лабораторних платтяних вошах, у легенях білих мишей (інтраназальне зараження тварин) і в культурі тканин.
Детальніші відомості з цієї теми ви можете знайти в статті Rickettsiaceae.
Епідеміологічні особливості
Джерело і резервуар інфекції
Джерелом інфекції при епідемічному висипному тифі є людина, яка заразилася вперше (епідемічний висипний тиф) або має пізній рецидив висипного тифу (хвороба Брілла-Цінссера). Хворий становить небезпеку в останні 2—3 дні інкубаційного періоду, протягом усього періоду гарячки та до 7—8-го дня нормальної температури. Рикетсії можуть виявлятися у невеликій кількості в крові й після того, але тоді вже вони не мають епідеміологічного значення. Резервуаром у міжепідемічному періоді є люди, що перехворіли на епідемічний висипний тиф, а також деякі тварини (американські білки-літяги, окремі свійські тварини, кліщі). Але незважаючи на це епідемічний висипний тиф все-таки розглядають як типовий трансмісивний антропоноз.
Механізм і шляхи передачі
Рикетсії Провасека передаються через вошей — головним чином платтяну (Pediculus vestimenti), а також зрідка головну (Pediculus capitis). Механізм передачі — трансмісивний. Воша інфікується при кровосмоктанні хворого і стає заразною для людини на 5—6-й день. За цей період рикетсії розмножуються в епітелії кишечника і виділяються з фекаліями протягом життя комахи, але інфіковані воші гинуть вже через 7—10 днів від моменту зараження. Оптимальна температура для існування вошей — 30—32 °С (вона відповідає температурі простору між тілом людини без гарячки і його білизною), тому вони швидко покидають хворих із високою температурою тіла та холодні трупи, що сприяє інфікуванню здорових людей. Воші трансоваріально не передають рикетсій своєму потомству.
Людина заражається при розчухуванні, втираючи в місця укусів фекалії вошей, які останні виділяють при кровосмоктанні. Також можливе потрапляння екскрементів вошей при їх роздавлюванні на місці існуючих у людини саден, подряпин. У висушених фекаліях рикетсії зберігаються до 1 року, на поверхні шкіри до двох місяців. Також можливе інфікування повітряно-пиловим шляхом (часто внутрішньолабораторно), при вдиханні висохлих фекалій або решток вошей. При цьому збудник потрапляє через мікропошкодження шкіри або слизових ока, ротоглотки. Описані окремі випадки інфікування при переливанні крові, взятої у хворих в інкубаційному періоді. Рикетсії Провасека у людей не потрапляють у сечу, слину, харкотиння, екскременти. За відсутності вошей хвора людина небезпеки для оточуючих не становить, проте медичний персонал може все ж таки заразитися при контакті з кров'ю хворого.
Сприйнятливий контингент та імунітет
Сприйнятливість до епідемічного висипного тифу загальна. Для захворювання характерна зимово-весняна сезонність. Це пов'язано з більш тривалим та тісним перебуванням людей у приміщеннях та за наявності педикульозу створює умови, сприятливі для виникнення епідемії. Ендемічність для епідемічного висипного тифу не характерна, проте відмічається більша частота його реєстрації в країнах із низьким рівнем життя. На його поширення впливають такі фактори як педикульоз, низькі санітарно-гігієнічні умови (значне скупчення населення, міграція, відсутність центрального водопостачання, каналізації, бань та ін.). Риси епідемії захворювання набуває під час воєн, голоду, стихійних лих. За відсутності лікування у сприйнятливій популяції епідемічний висипний тиф розвивається як циклічне захворювання і триває впродовж трьох років. Протягом 1-го року кількість хворих невпинно зростає, протягом 2-го — відмічається пік епідемічного спалаху, на 3-й рік епідемія вщухає, тому що більшість населення вже має імунітет. Групу ризику складають особи без певного місця проживання та робітники сфери обслуговування — перукарень, лазень, транспорту, лікувально-профілактичних установ.
Постінфекційний імунітет напружений, тривалий. У частини реконвалесцентів рикетсії Провасека можуть зберігатися в організмі протягом десятків років (нестерильний імунітет) і при певних умовах розвивається хвороба Брілла-Цінссера.
Патогенез
Рання стадія
Епідемічний висипний тиф перебігає циклічно. Після проникнення в організм рикетсії вже через 5—15 хвилин виявляються в крові, де частина їх гине під дією бактерицидних факторів, а основна маса потрапляє до кровоносних судин, де відбувається первинне розмноження і накопичення їх протягом інкубаційного періоду. У подальшому відбувається масивний одномоментний викид рикетсій у кровоносне русло (первинна рикетсіємія), яка супроводжується частковою загибеллю збудників із виділенням ендотоксину. Токсинемія обумовлює гострий початок хвороби із загальнотоксичними проявами та функціональними судинними порушеннями, які проявляються вазодилятацією, паралітичною гіперемією, уповільненням току крові, тканинною гіпоксією.
Розгорнута стадія
Частина рикетсій проникає до нових ендотеліальних клітин, де відбувається їх розмноження. При цьому уражаються переважно дрібні кровоносні судини — капіляри, прекапіляри, дрібні артеріоли, венули. Розмноження рикетсій призводить до загибелі клітин, внаслідок чого відбувається вихід у кров нової порції збудників, через що процес іде багатократно циклічно. Прогресує токсинемія: у кровоток виділяються все більше ендотоксинів збудника та токсичних речовин — продуктів розпаду ендотеліальних клітин. Це зумовлює зміни реологічних властивостей крові, порушення мікроциркуляції з розширенням кровоносних судин, підвищення проникності судинної стінки, паралітичну гіперемію, стаз, тромбоз — розвивається синдром дисемінованого внутрішньосудинного згортання (ДВЗ-синдром), у головному мозку — набряк-набухання його.
Патоморфологічні зміни
Починаючи з 5—6-го дня хвороби у кровоносних судинах розвиваються специфічні патоморфологічні зміни — на ділянках пошкодженого ендотелію утворюються пристінкові конусоподібні тромби у вигляді бородавок. Цей вид пошкодження судин отримав назву «бородавчастий ендоваскуліт». Безпосередньо у місці дефекту та біля основи бородавки формується клітинний інфільтрат (периваскуліт) у вигляді муфти. У місцях, де пошкоджуються усі три судинні оболонки, розвивається деструктивний тромбоваскуліт із нерідкою обтурацією судини тромбом. Стінка судин стає тоншою, підвищується її ламкість. При порушенні цілісності судини навколо неї розвивається проліферація поліморфноядерних клітин і макрофагів, внаслідок чого утворюються специфічні висипнотифозні гранульоми. Вони генералізовано формуються за ходом дрібних кровоносних судин і виявляються у головному мозку, корковій речовині надниркових залоз, нирках, міокарді, селезінці, шкірі та слизових оболонках. Внаслідок цих патоморфологічних змін формується деструктивно-проліферативний ендотромбоваскуліт, який є патоморфологічною основою епідемічного висипного тифу. Порушення мікроциркуляції наряду з дистрофічними змінами сприяють розвитку специфічних уражень в численних органах та тканинах — виникають менінгоенцефаліт, патологія печінки, нирок, надниркових залоз, екзантема й енантема.
Зворотна стадія
Наростання титрів специфічних антитіл при інфекційному процесі й утворення ціркулюючих імунних комплексів (ЦІК) обумовлює зниження рикетсіємії та токсинемії (що клінічно проявляється покращенням стану хворого) і призводить до елімінації збудника з організму. Проте частина рикетсій може заноситися мононуклеарами до лімфатичних вузлів, а потім тривало латентно зберігатися в них.
Приблизно у 15—20 % людей, що перенесли первинний епідемічний висипний тиф, внаслідок реактивації розвивається хвороба Брілла-Цінссера, яка за патогенезом суттєво не відрізняється від епідемічного висипного тифу. Однак при хворобі Брілла-Цінссера усі патоморфологічні зміни проявляються у меншому ступені, формуються нечисленні гранульоми у головному мозку та інших органах. Це пояснюється нижчою, ніж при епідемічному висипному тифі, концентрацією рикетсій Провасека у крові внаслідок наявності залишкового специфічного імунітету після перенесеного первинного захворювання.
Клінічні прояви
Класифікація
У відповідності до МКХ-10 виділяють «Епідемічний вошивий висипний тиф, що спричинений рикетсією Провачека» А75.0, «Рецидивний тиф (хвороба Брілла)» А75.1, «Висипний тиф неуточнений» А75.9. Також клініцисти виділяють клінічні форми хвороби:
- Типова (із традиційним поділенням за ступенем тяжкості: легкий, середньої тяжкості, тяжкий).
- Атипова:
- Гіпертоксична (блискавична).
- Без висипу.
- Стерта.
- Абортивна.
У клінічному перебігу хвороби виділяють 3 періоди:
- початковий (доекзантематозний) — від моменту появи гарячки до виникнення висипу (4—5 днів);
- період розпалу (екзантематозний) — від моменту появи висипу до нормалізації температури тіла та стухання основних клінічних симптомів (з 4—5 по 8—14 дні);
- реконвалесценції — від дня нормалізації температури тіла до повного зникнення всіх клінічних проявів хвороби та відновлення нормального гомеостазу в організмі.
Розподілення перебігу хвороби за тяжкістю базується на ступені вираження клінічних проявів і залежить від інтенсивності розмноження збудників в організмі, рівня рикетсіємії й токсинемії, стану нервової та судинної систем до захворювання.
Початковий період
Інкубаційний період може тривати від 6 до 25 днів (у середньому 12—14 днів). Епідемічний висипний тиф характеризується циклічністю та триває в середньому близько 2 тижнів. Захворювання починається гостро. У ряді випадків протягом 1—2 днів спостерігається загальне нездужання, поганий апетит (продром). Потім піднімається температура тіла, що досягає в перші 2 дні 39—40 °C. Часто підвищення температури супроводжується ознобом. У більшості випадків хвороба починається гостро з підвищення температури протягом 1—2 днів до 39—40 °C і вище, що супроводжується головним болем, ломотою в тілі. У подальшому гарячка набуває постійного характеру. Іноді (переважно при застосуванні антибіотиків) спостерігається підгострий розвиток хвороби з поступовим підвищенням температури. Висота гарячки зазвичай корелює з тяжкістю перебігу хвороби. Швидко наростає інтоксикація: головний біль стає нестерпним, з'являється тактильна, зорова, слухова гіперестезія, безсоння. Хворі збуджені, багатослівні, без причини рухливі, ейфоричні, можуть бути роздратовані, часто недооцінюють свій стан. У тяжких випадках із перших днів хвороби спостерігається затьмарення свідомості, марення. При огляді шкіра обличчя, шиї гіперемована, обличчя одутле (симптом каптура), виразна ін'єкція склер, очі червоні, блискучі. Складається характерний вигляд хворого — «обличчя п'яного» та «кролячі очі». Враховуючи поведінку, хиткість при ході, хворого можна сприйняти за п'яного.
На 3—4-й день хвороби з'являється симптом Кіарі — дрібні (діаметром 0,5—1,5 мм) петехії та розеоли на перехідних складках кон'юнктиви. На тлі виразної гіперемії кон'юнктив дані елементи виявити складно. При застосуванні адреналінової проби Авцина (в кон'юнктивальний мішок закрапують 1 краплю 0,1 % розчину адреналіну гідрохлориду) загальний фон стає блідим, і ці плями виразно виявляються в 90 % хворих. Цей симптом слід вважати умовно-патогномонічним.
Ранньою ознакою є симптом Лендорфа-Розенберга — за 1—2 дні до появи шкірних висипань на слизовій оболонці м'якого піднебіння і язичка, зазвичай у його кореня, а також на передніх дужках можна помітити невеликі петехії (до 0,5 мм у діаметрі), число їх частіше 5—6, а іноді й більше. Разом із симптомом Кіарі ця ознака свідчить про ураження судин та виявляється до появи екзантеми, тому має велике діагностичне значення.
Починаючи з 2—3-го дня хвороби можна виявити ознаки ураження судин за допомогою певних проб. Так, при накладанні джгута на передпліччя на 2—3 хвилини (наприклад, при вимірюванні артеріального тиску [АТ]) на фоні венозного застою можна виявити майбутні розеоли у вигляді невеличких плям (симптом Діча). Для виявлення ламкості судин джгут подібним чином накладають на 10—15 хвилин — після цього з'являються петехії (симптом Румпель-Леєде). Після звичайного щипка в навколоключичній ділянці шкірі з'являються геморагії (проба Юргенса).
Суттєвих змін із боку органів дихання не спостерігають. У частини хворих відмічається збільшення частоти дихання, яке обумовлене збудженням дихального центру. Тони серця ослаблені, на верхівці з'являється ніжний систолічний шум. Частота пульсу відповідає температурі тіла. Відмічається тенденція до зниження АТ, яке прогресує в міру посилення інтоксикації. Язик сухий, обкладений білим нальотом. Визначається здуття живота, іноді затримка випорожнень. Печінка та селезінка помірно збільшені, безболісні при пальпації. У більшості хворих (особливо з тяжким перебігом) у цей період визначають симптом Годельє — тремтячі поштовхоподібні рухи язика хворого при спробі висунути його; далі зубів або нижньої губи язик висунути не може; рання діагностична ознака, в основі якої лежить ураження ядер під'язикового нерву у довгастому мозку.
Період розпалу (екзантематозний)
Характеристика висипань
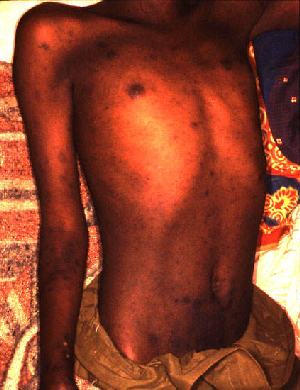
Висип з'являється на 4—6-й день хвороби (частіше його виявляють на ранок 5-го дня). Спочатку елементи екзантеми з'являються на шкірі бокових поверхонь тулуба, під пахвами й поширюються на живіт, груди, спину та кінцівки. Висип на обличчі, шиї, долонях, підошвах, як правило, не виникає, однак можливий у разі тяжкого перебігу хвороби. Подальші підсипання для епідемічного висипного тифу не характерні.
У перший день висипу виявляють переважно розеольозні елементи, що являють собою червоні плями розмірами від 1 до 10 мм із чіткими краями та зникають при надавлюванні або при розтягуванні шкіри («первинне цвітіння»). Крім розеол, можна виявити первинні петехії вже на початку періоду висипань, причому значна їх кількість свідчить про тяжкість хвороби. Через 1—2 дні на місці розеол поступово з'являються вторинні петехії внаслідок шкірних крововиливів. Вторинні петехії спостерігають практично завжди при епідемічному висипному тифі, це є патогномонічним симптомом. Висип при епідемічному висипному тифі рясний, поліморфний і нагадує картину «зоряного неба».
Розеоли зникають швидко та безслідно з 8—9-го дня хвороби. Петехії, як й всі інші крововиливи, змінюють поетапно своє забарвлення на синювато-фіолетове, потім на жовтувато-зеленувате. Після них залишається пігментація, що зникає безслідно через 3—5 днів.
Характеристика гарячки
Температура втримується на висоті 39—41 °C протягом 8—14 днів, є постійна гарячка. На 4—5 день хвороби (напередодні висипань) та за 3—4 дні до припинення гарячки спостерігаються «урізування» температури — короткочасні (на декілька годин) досить значні зниження температури. У більшості випадків гарячка закінчується вкороченим лізисом (протягом 3—4 днів). У цьому разі «лізис» — це повільне й поступове (на противагу «кризі») падіння температури тіла при гарячкових хворобах й послаблення проявів захворювання протягом декількох діб.
Характеристика змін внутрішніх органів
У період розпалу стають виразнішими симптоми ураження внутрішніх органів. Внаслідок порушення кровопостачання серцевого м'яза, знижується його тонус, що проявляється порушенням провідності з аритмією. Ці зміни є, як правило, зворотними й зникають в період реконвалесценції. Іноді розвивається картина гострої серцевої недостатності (ГСН).
Язик вкритий бурим або коричневим нашаруванням. Визначається виразна гепатоспленомегалія, наростає здуття живота. Нерідко відмічається біль у поперековій ділянці, позитивний симптом постукування, зменшується діурез, підвищується питома вага сечі. Зрідка розвивається картина гострого нефриту. У частини хворих виникає гостра затримка сечовиділення центрального генезу на фоні нормальної фільтраційної здатності нирок. Сечовий міхур переповнений. Розвивається парадоксальна затримка сечі (ishuria paradoxa), яка може змінюватися мимовільним сечовиділенням.
Наростає неврологічна симптоматика, часто виявляються глибокі порушення центральної та периферичної нервової системи. Хворий стає дезорієнтованим у часі та просторі, виникає марення — розвивається «тифозний статус». При цьому з'являються галюцинації, часто агресивного чи страхітливого направлення. Хворий лякаючись, намагається втекти, незважаючи на тяжкість свого стану. Делірій триває частіше 3—9 днів. У цей період хворий потребує особливого нагляду. Окрім зазначених вище порушень, у частини хворих розвивається маніакальний (ейфорія без делірію й аменції) або корсаковський синдроми (розлад пам'яті за відсутності делірію). У цей період можуть виявлятися менінгеальні симптоми. Часто у хворих спостерігаються різні порушення рухової функції: гіпо- чи амімія, асиметрія обличчя, дизартрія, дисфагія, ністагм, тремтіння язика, губ, пальців. Можливі й інші симптоми ураження мозку, зокрема, ознаки орального автоматизму та патологічні рефлекси.
У рідкісних випадках при прогресуванні висипнотифозного менінгоенцефаліту хворий може втрачати свідомість. Цей стан є фактично передагональним й розцінюється як coma vigile — хворий не реагує на запитання, очі відкриті, дивляться в одну точку, з'являються судомні посмикування мімічних м'язів, тремор рук. Шкіра ціанотична, вкрита холодним потом, дихання типу Біота чи Чейн-Стокса, пульс не визначається. Такі випадки завжди закінчуються смертю хворого.
У період розпалу хвороби можливі ураження різних периферичних відділів нервової системи (неврити, плексити, полірадікулоневрити). Найчастіше виявляють полірадикуліти, що проявляються больовим синдромом при натисканні за ходом відповідних нервів та м'язів. Найбільш виражена болючість у шийному відділі спинного мозку, особливо при натисканні пальцем у ділянці нервових корінців на рівні ІІ-IV шийних хребців (симптом Адесмана).
У результаті ураження кінцевих гілок нервів розвиваються трофічні зміни в тканинах (швидко утворюються пролежні, трофічні виразки та ін.). При пошкодженні трійчастого нерва виникає головний біль, що зберігається ще кілька місяців у період реконвалесценції. Внаслідок запалення слухового нерва часто спостерігаються порушення слуху та навіть глухота.
Характерною особливістю ураження вегетативної нервової системи є часта зміна протилежних ознак, характерних для симпатичної та парасимпатичної нервової системи. Тому збудження часто змінюється загальмованістю, гіперемія обличчя — блідістю, тахікардія — брадикардією, дермографізм червоний — білим.
Період реконвалесценції
Починається з нормалізації температури, що збігається зі зниженням інтенсивності рикетсіємії. У цей час регресує висип, нормалізуються розміри печінки та селезінки. Поступово зникають симптоми інтоксикації. Відновлюється діяльність серця. Вже від початку одужання збільшується діурез, сечовиділення стає контрольованим. Змінюється вигляд хворого: гіперемія та одутлість змінюються на блідість. Внаслідок некротизації шкірного епітелію в місцях геморагій виникає його лущення. Досить швидко повертається свідомість. Пам'ять, мова, мислення відновлюються повільно. Рековалесценти залишаються емоційно нестабільними, нервозними, скаржаться на загальну слабкість. Працездатність поновлюється протягом місяців. Довго зберігається астенічний синдром. Період реконвалесценції триває до 4—5 тижнів і більше.
Характеристика атипового перебігу
Атипові форми виявляються рідко та реєструються при епідемічному підйомі захворюваності на епідемічний висипний тиф. Вони характеризуються значними відхиленнями від типової клінічної картини. У таких хворих спостерігається різне вираження певних клінічних симптомів, які можуть виникати в нетипові строки, деякі прояви хвороби можуть не відмічатися взагалі.
Гіпертоксичний, блискавичний тиф (typhus siderans)
Спостерігається рідко, переважно у людей похилого та старечого віку. Хвороба триває не більше 5 днів і завжди закінчується летально. Хворі на 3—4-й день впадають у коматозний стан. На шкірі, слизових оболонках виражені значні крововиливи, часто розвиваються носові, внутрішні кровотечі як прояв ДВЗ-синдрому. У разі крововиливів у надниркові залози різко знижується АТ і хворі гинуть ще до розвитку значних нервових розладів. Іншою причиною смерті може стати параліч судинного й дихального центрів.
Стертий перебіг
Можливість безсимптомного перебігу висипного тифу без будь-яких клінічних проявів хвороби нині заперечується більшістю науковців. Наявність позитивних серологічних реакцій у таких людей розглядають як наслідок нерозпізнаної хвороби, що перебігала в стертій атиповій формі.
Перебіг без висипань
Усі основні симптоми хвороби виражені помірно й іноді бувають настільки стертими, що навіть не буває висипань — встановити діагноз висипного тифу надзвичайно важко (особливо в разі спорадичного захворювання поза епідемією).
Абортивний перебіг
Абортивні форми епідемічного висипного тифу характеризуються швидким зворотнім розвитком основних клінічних проявів хвороби при типовому їх виникненні. Такі форми хвороби спостерігаються при ранньому початку лікування.
Перебіг у щеплених
У цих людей епідемічний висипний тиф перебігає легко з коротким гарячковим періодом (до 7—8 днів), слабо вираженою інтоксикацією, бідною екзантемою у вигляді поодиноких розеол, ознаки менінгоенцефаліту не визначаються.
Ускладнення
Перебіг висипного тифу, як і одужання після нього, може затягуватися у зв'язку з різноманітними ускладненнями, що можуть бути зумовлені:
- патогенетичними особливостями ураження серцево-судинної системи (тромбози і тромбоемболії (нерідко легеневої артерії), розрив мозкових кровоносних судин з утворенням крововиливу у речовину мозку із явищами геміпарезів чи навіть паралічів, кишкові кровотечі, гостра надниркова недостатність, міокардити);
- патогенетичними особливостями ураження нервової системи (психози гострого періоду, періоду реконвалесценції та більш пізні, полірадикулоневрити, вогнищеві ураження, нейросенсорна глухота);
- приєднанням вторинної інфекції (пневмонії, отити, паротити, фурункульоз, абсцеси);
- змішані варіанти — ураження судин і нервової системи з приєднанням вторинної мікрофлори (гангрени пальців ніг та рук, вушних раковин, пролежні, хондрити і перихондрити, частіше хрящів гортані, тромбофлебіти, нефрит, нефрозонефрит).
Летальність досягає на даний момент до 10 %.
Діагностика
Вона ґрунтується на сукупності епідеміологічних, клінічних та лабораторних даних. Серед епідеміологічних даних має значення наявність поряд хворих на епідемічний висипний тиф, вошивість. Для виявлення хвороби Брілла-Цінссера слід враховувати відомості щодо перенесеного в минулому епідемічного висипного тифу. Вважається необхідним рання клінічна діагностика — виявити хворого не пізніше 3—5 дня хвороби, тому що до цього моменту воші покидають хворого і можуть переповзти на здорових і поширити інфекцію.
Клінічні критерії діагностики
Ними є:
- гострий початок захворювання з гарячки, головного болю;
- характерна поведінка хворого зі схильністю до збудження ЦНС;
- типовий вигляд хворого, стійка гіперемія і одутлість обличчя, червоні очі з характерних блиском («п'яне обличчя та кролячі очі»),
- позитивні симптоми Кіарі, Лендорфа-Розенберга, Годельє-Ремлінже, Діча;
- з 4—5-го дня хвороби після температурного врізування поява типового поліморфного розеольозно-петехіального висипу на шкірі тулуба та кінцівок (за винятком обличчя, долонь та підошов) з наявністю вторинних петехій в середині розеол;
- розвиток у період розпалу тифозного статусу, делірію;
- переважання енцефалітичних явищ (порушення психіки, рухові розлади) над менінгеальними;
- помірне збільшення печінки та селезінки;
- характерна температурна крива (тривалістю 2—2,5 тижні) з двома «врізуваннями».
Існує важливе епідеміологічне правило: «Діагноз епідемічного висипного тифу повинен бути встановлений до 3-го дня хвороби». Це пов'язано з тим, що саме до цього терміну захворювання воші в масовому порядку намагаються покинути хворого, тому що їх не влаштовує його висока температура тіла. Отже, саме тоді людина і являє максимальну загрозу для оточуючих. Тільки негайна санітарна обробка може запобігти зараженню здорових.
Загальнолабораторні зміни
У загальному аналізі крові на ранньому етапі відбувається нормоцитоз, нейтрофільоз, тромбоцитопенія, поява плазматичних клітин, невелике підвищення ШОЕ. У періоді розпалу може з'являтися незначний лейкоцитоз. При дослідженні цереброспінальної рідини відзначається невеликий лімфоцитарний плеоцитоз (не більше 100 клітин в 1 мкл), помірне підвищення вмісту білка. Внаслідок універсального ураження органів при геморагічному синдромі відбуваються зміни лабораторних показників, що характеризують саме ті чи інші ураження.
Специфічна діагностика
Проводиться за допомогою серологічних реакцій. Виділення збудника є трудомістким та небезпечним процесом, тому у широкій клінічній практиці не використовується. Поширені колись реакції Вейля-Фелікса та реакція зв'язування комплементу ВООЗ вважає натепер недоцільними для використання.
- Найбільш простою і доступною є реакція аглютинації рикетсій (РАР). Вона вважається реакцією першої ланки. Аглютиніни до рикетсій Провасека виявляються з 6—7-го дня хвороби у більшості хворих, і з другого тижня — майже у всіх. Реакція вважається позитивною при розведенні сироватки 1:40—1:80 і визначається протягом року після перенесеного захворювання у титрах 1:10—1:20.
- [[Реакція непрямої гемагютинації|РНГА]) є реакцією вторинної ланки і стає позитивною з 3—4 дня хвороби, зберігається до 6-го місяця реконвалесценції, тому дозволяє визначати свіжі або недавні випадки захворювання. Діагностичні титри 1:1000—1:2000.
- РНІФ є найбільш чутливою серологічною реакцією для діагностики епідемічного висипного тифу та рекомендована до застосування ВООЗ як «золотий стандарт». Реакція вже наприкінці першого тижня визначається у великих титрах 1:320—1:2560, а на 10—15-й дні — 1:2560—1:10240.
- У останні роки все більше використовується ІФА, за допомогою якого також можна виявляти окремо IgM та IgG. Інтерпретація результатів аналогічна такій при РНІФ.
Усі серологічні реакції необхідно проводити у парних сироватках, щоб простежити динаміку антитіл. Одноразове визначення антитіл у діагностичних титрах може свідчити про наявність висипнотифозної інфекції. Для більшої вірогідності необхідно досліджувати сироватки не менш як у двох серологічних реакціях одночасно. Слід враховувати, що у хворих, які рано почали отримувати антибактеріальну терапію, антитіла можуть з'являтися пізніше і в невисоких титрах.
Розмежування при діагностиці первинного епідемічного висипного тифу та хвороби Брілла-Цінссера проводиться на основі визначення у хворих класів специфічних імуноглобулінів із застосуванням антивидових проти IgM та IgG флуоресціюючих глобулінів (сироваток). При первинній інфекції спостерігається спочатку поява IgM, а пізніше — IgG. При хворобі Брілла-Цінссера вже на початку антитілоутворення відбувається інтенсивний синтез IgG. Однак IgM можуть виявлятися і при рецидивній формі хвороби, особливо у хворих, які давно перенесли висипнотифозну хворобу. Тому виявлення антитіл класу IgG до 19-го дня хвороби є характерним лише для хвороби Брілла-Цінссера.
Лікування
Усі хворі в Україні, у яких клінічно запідозрено епідемічний висипний тиф чи хворобу Брілла-Цінссера, підлягають обов'язковій госпіталізації до інфекційного стаціонару. Після проведення санітарної обробки хворі епідеміологічної небезпеки практично не становлять.
Суворий ліжковий режим призначається до 5-го дня нормальної температури, вставати з ліжка та ходити дозволяють лише на 7—10-й день нормальної температури тіла (апірексії). Усім хворим необхідний активний догляд (профілактика втечі, активних викиданнь з вікна, нанесення травм собі та оточуючим тощо), туалет ротової порожнини для профілактики стоматиту, паротиту, профілактичні заходи проти виникнення пролежнів. Важливо інспектувати фізіологічні відправлення, за необхідності проводять катетеризацію сечового міхура, ставлять очисні клізми.
Етіотропне лікування
Є головним у лікуванні рикетсіозів і епідемічного висипного тифу, хвороби Брілла-Цінссера. Першочергово проводять доксицикліном, який призначають всередину по 0,1 г 2 рази на день з 1-го по 3-й. З 3-го по 10-й день призначають меншу дозу — 0,1 г 1 раз на день. Позитивний ефект від антибіотиків проявляється досить рано — температура тіла нормалізується уже на 2—3-тю добу, зменшується виразність загальнотоксичного синдрому, головний біль, загальна слабкість, покращується апетит. При тяжких та дуже тяжких формах епідемічного висипного тифу доксициклін вводиться парентерально.
Якщо при призначенні доксицикліну (у вищеназваних терапевтичних дозах) через 24—48 годин не наступає нормалізація температури тіла, то це дозволяє виключити епідемічний висипний тиф (якщо гарячка не пов'язана з яким-небудь його ускладненням). Можливе застосування левоміцетину в дозі 0,75—1,0 г 4 рази на добу парентерально 5 днів, але препарат часто дає погіршення нервового статусу. Обговорюється можливість застосування для лікування рикетсіозів фторхінолонів, однак до кінцевого висновку експерти ВООЗ ще не дійшли, хоча всі рикетсії виявилися чутливими до цих препаратів.
Патогенетична терапія
Проводиться достатньо інтенсивно, включає відновлення втрат об'єму циркулюючої плазми через високу гарячку за рахунок колоїдних й кристалоїдних розчинів, дезінтоксикаційну терапію з урахуванням необхідності боротьби з набряком-набуханням головного мозку (застосовування обов'язково салуретиків з осмодіуретиками, розчини, які будуть зумовлювати детоксикаційний ефект і вихід набрякової рідини з тканин до кровоносного русла), ГКС для боротьби з сильним набряком мозку. За можливості проводять краніо-церебральну гіпотермію. Вводять інгібітори протеолізу для боротьби з геморагічним синдромом, проводять боротьбу із запаленням судин та утворенням тромбів (введення гепарину, засобів, що укріплюють судинну стінку). Призначають різноманітні заспокійливі засоби, транквілізатори.
Профілактика
Негайна профілактика полягає в терміновій ізоляції джерела інфекції та в розриві механізму передачі (боротьба з педикульозом). Проводиться ретельна санітарна обробка хворих у приймальному покої стаціонару та дезінсекція одягу хворого. За несприятливої епідемічної обстановки терміново шпиталізують усіх хворих із неясною гарячкою, що триває понад 5 днів. Після госпіталізації хворих у осередку проводиться дезінсекція. У боротьбі з вошами застосовують механічний (вичісування комах і їх яєць гнид густим гребінцем, стрижка або гоління волосся), фізичний (кип'ятіння і прасування гарячою праскою білизни і особливо камерна дезінсекція) і хімічні способи. За необхідності обробку педікулоцідами повторюють через 7—10 днів. Дуже надійна камерна обробка постільних речей, одягу та білизни хворих.
Особи, що мали контакт із хворими, проходять санітарну обробку, також за ними проводять спостереження з вимірюванням температури тіла протягом 25 днів, а при підозрі на епідемічний висипний тиф їх терміново госпіталізують.
На даний момент при наявності активних інсектицидів, ефективних методів етіотропної терапії та низької захворюваності глобальне значення противисипнотифозної вакцинації значно знизилося. Однак показана вакцинація медичного персоналу, що має працювати в умовах епідемії висипного тифу. Специфічна профілактика передбачає введення хімічної противисипнотифозної вакцини, що містить очищений антиген із рикетсій Провасека, у дозі 0,5 мл одноразово. Хоча введення такої вакцини зменшує смертність, але не вирішує проблему повного захисту від епідемічного висипного тифу. Екстрена хіміопрофілактика доцільна у вогнищах інфекції у перші 10 діб. Застосовують доксициклін по 0,1 г 1 раз на добу.
Цікаві факти
Платтяна воша віддає перевагу найтеплішим місцям, тому ховається в складках, швах одягу, особливо у пояса, коміра, манжет. В Африці, де носять мало одягу, ці воші ховаються в отворах намистин, пряжок поясів і в прикрасах й звідти періодично переповзають на тіло для харчування — частіше на живіт, лопатки, поперек, стегна, потилицю. Ротовий апарат цих комах перетворений у колючі голки, укладені у м'яку трубку, що вивертається з ротової порожнини, а краї якої щільно притискаються до шкіри, що проколюється. Смоктання реалізується за рахунок розширення переднього відділу стравоходу, який працює як насос. Виділення розвинених слинних залоз воші перешкоджають згортанню крові.
Витривалість вошей дуже висока — їх плоске і тверде тіло витримує тиск до 1,3 кг, під водою вони живуть до 2 діб, вибираються з-під шару піску товщиною 30 см і під ним живуть, закопані, 4 доби. Стійкі до низьких температур, витримують до –5 °C, гинучи при цьому тільки через добу, що не можуть багато інших комах. Воші більш стійки до великих доз радіації, ніж багато інших безхребетних. Можуть голодувати до 10 днів при температурі 10—20 °C. Зазвичай воша смокче кров 2—3 рази на добу періодами до 20 хвилин, і за раз випиває до 0,7—1,6 мкг. Самки смокчуть більше, вони більші за самців. При температурі 28—30 °C випита кров перетравлюється у воші за 10 годин, тому в теплі паразит не може довго голодувати: до двох діб при +38 °C і до п'яти днів при +30 °C. Найкращі умови існування для вошей створюються тільки при температурі 30—38 °C, тобто при температурі більшої частині шкірних ділянок тіла людини. При зниженні температури і підвищення до 40 °C воші прагнуть залишити ці місця — поповзти звідти. Так буває, коли вони залишають остигаючі трупи. При 45 °C воші гинуть за 1—2 години. Світла ці комахи не люблять і ховаються від нього. За хвилину воша може проповзти 30—35 см по землі і до 1 м по вертикальній поверхні. Головна і платтяна воші можуть успішно переходити від однієї людини до іншої в тісноті, наприклад, громадського транспорту, а також при обміні шапками, шарфами, білизною, що часто буває у дітей в дитячих закладах. Раніше часто відбувалося таке при користуванні однією постіллю, великій скупченості.
Воші візуально розрізняють тільки світло і темряву. Маленькі вусики — антени вловлюють запах. Помічено, що одним людям воші «прихильні», а на інших реагують слабо. Як вони вибирають господаря, поки не ясно. Зокрема, їх жертвою частіше стають ослаблені діти з анемією і, можливо, з тонкою шкірою, через яку назовні проникає більше амінокислот, що приваблюють (як це помічено для комарів і мошок) комах. На звичайні запахи воші реагують слабо. Тільки діметілфталат (входить в сучасні репеленти) і, частково, скипидар можуть відлякувати їх на деякий час. Але голодні воші дуже настирливі, їх ніщо не зупиняє, в тому числі, навіть відомі отрути. У одежі воші відкладають яєчка (гниди), які дрібні, з характерним блиском, як макове зернятко, мають міцну оболонку, малочутливі до отрут, до високих і низьких температур.
Вошивість не була властива виключно бідноті. Ці паразити були широко поширені у всіх прошарках суспільства. Після смерті царя Ірода, як оповідає Біблія, з нього «…текли воші як криниця, яка тече з землі». Плутарх описав, як спартанський цар Агесілай II вбив вошу, вкушений нею під час богослужіння. Людовик XI, коли на офіційній церемонії придворний зняв з нього вошу, сприйняв це спокійно і тільки вимовив, що «його величність всього лише людина». Результатом виявлення вошей у королівській тарілці на королівському прийомі в Англії в 1787 році з'явився указ Георга III про негайне гоління голів всієї челяді.
Духовний глава англійської церкви, королівський канцлер, архієпископ Томас Бекет був убитий на сходинах вівтаря Кентерберійського собору за наказом англійського короля Генріха II ввечері 29 грудня 1170 року. Тіло пролежало в храмі всю ніч і було підготовлено до поховання наступного дня. Мертвий архієпископ за традицій того часу у сидячому положенні біля стола був у великій коричневій мантії, під нею був надітий білий стихар, а під ним, три різних вовняних плаща, а під ними ще була чорна сутана бенедиктинського ордена, під нею ще сорочка, а безпосередньо на тілі волосяниця. Коли тіло охололо, а в храмі стало холодно, воші, які жили в цих шатах, почали вилазити. І, як написав літописець:
…воші скипіли, як вода киплячого котла, і навколишні залилися сміхом замість належного плачу….
Будучи суворими внутрішньоклітинними мікроорганізмами, рикетсії можуть розмножуватися тільки у живих тканинах, тому в лабораторних умовах для їх культивування використовують різні експериментальні моделі: лабораторні платтяні воші, легені білих мишей (зараження тварин через ніс), культури клітин людей. Довгий час практикувалося вирощування лабораторних вошей безпосередньо на людині — донорі. Воші не можуть існувати, не споживаючи людську кров. Тому, до передпліччя донора прикріплювали спеціальну коробочку, з одного боку закриту ґратками, через які паразити не могли вилізти, але могли харчуватися, кусаючи людини. Такі годувальники вошей отримували в СРСР на місяць в 1970-ті роки до 50 рублів.
Засновник біогеохімії, відомий український науковець, мислитель й громадський діяч Володимир Іванович Вернадський наприкінці життя зізнавався, що свою теорію генезу ноосфери, яка здобула світову популярність, він сформулював у гарячковому маренні під час захворювання на епідемічний висипний тиф в Ялті взимку 1919 року.
Див. також
Джерела
- Інфекційні хвороби (підручник) (за ред. О. А. Голубовської). — Київ: ВСВ «Медицина» (2 видання, доповнене і перероблене). — 2018. — 688 С. + 12 с. кольор. вкл. (О. А. Голубовська, М. А. Андрейчин, А. В. Шкурба та ін.) ISBN 978-617-505-675-2 / С. 486—498
- Возіанова Ж. І. Інфекційні і паразитарні хвороби: В 3 т. — К.:"Здоров'я",2002. — Т. 2.— 658 с. ISBN 5-311-01249-8
- Зюков А. М. (за участі Падалки Б. Я.) Гострі інфекційні хвороби та гельмінтози людини. Державне медичне видавництво УРСР, К. 1947. — 392 с. / С. 100—114.
- Эпидемический сыпной тиф. [1] [Архівовано 9 квітня 2014 у Wayback Machine.] (рос.)
Додаткова література
- Gerald L. Mandell. Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases: Expert Consult Premium Edition — Enhanced Online Features and Print (Two Volume Set). — 7th Edition. — USA : Churchill Livingstone, 2009. — 4320 с. — ISBN 978-0443068393. (англ.)
- Estee Torok, Ed Moran, Fiona Cooke. Oxford Handbook of Infectious Diseases and Microbiology (Oxford Medical Handbooks). — 1th Edition. — Oxford, United Kingdom : Oxford University Press, 2009. — 944 с. — (Oxford Medical Handbooks) — ISBN 978-0198569251. (англ.)
- Под ред. Н.Д. Ющука, Ю.Я. Венгерова. Инфекционные болезни: национальное руководство. — Москва : «ГЭОТАР-медиа», 2009. — 1049 с. — («Национальные руководства») — ISBN 978-5-9704-1000-4. (рос.)
- Лобзин Ю.В., Жданов К.В. Руководство по инфекционным болезням в 2-х томах. — Москва : «Фолиант», 2011. — 1408 с. — (Инфекционные и паразитарные болезни) — ISBN 9785939292184. (рос.)