Псоріаз
| Псоріаз | |
|---|---|
|
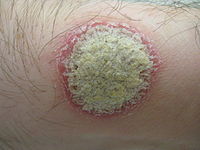
Характерні псоріатичні бляшки на шкірі
| |
| Спеціальність | дерматологія |
| Ведення | Ultraviolet light therapyd |
| Препарати | метотрексат, нестероїдні протизапальні засоби, tazarotened, ethyl fumarated, desoximetasoned, апреміласт, tacalcitold, calcipotriened і desonided |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | EA90 |
| МКХ-10 | L40 |
| OMIM | 177900 |
| DiseasesDB | 10895 |
| MedlinePlus | 000434 |
| eMedicine |
emerg/489 derm/365 derm/361 derm/363 derm/366 derm/918 radio/578 pmr/120 |
| MeSH | D011565 |
| | |
Псоріа́з (від грец. ψωρίασις — стан свербіння або бути сверблячим;), або лускатий лишай — неінфекційне хронічне автоімунне захворювання, що уражає здебільшого шкіру. Зазвичай псоріаз проявляється утворенням червоних, сверблячих, надмірно сухих, піднятих над поверхнею шкіри плям, так званих папул, які зливаються між собою, утворюючи бляшки. Ці папули, за своєю природою, є ділянками хронічного запалення і надлишкової проліферації лімфоцитів, макрофагів і кератиноцитів шкіри, а також надлишкового ангіогенезу. Псоріаз незаразний.
Хвороба варіює за ступенем тяжкості від невеликих локалізованих ділянок до покриття всього тіла. Згодом, у більшості хворих, псоріаз вражає нігті рук та ніг, спричиняючи ямки, зміни кольору, пожовтіння тощо. Травми шкіри можуть спричинити псоріатичні бляшки у подразненому місці, так званий феномен Кебнера. За відсутності лікування виникають ускладнення псоріазу, що можуть призвести до інвалідності. Псоріаз підвищує шанси неврозів та депресії і може сильно погіршувати психічне здоров'я через суспільну стигматизацію, призводити до соціальної ізоляції, дезадаптації.
Хворобу має 2-3 % населення планети. Чоловіки і жінки уражаються однаково часто. Захворювання може початися в будь-якому віці, але, частіше виникає в дорослих міських жителів. Псоріаз пов'язаний з підвищеним ризиком псоріатичного артриту, лімфом, серцево-судинних захворювань, хвороби Крона та депресії. На псоріатичний артрит страждає до 30 % людей, які мають псоріаз.
Існує п'ять основних типів псоріазу: бляшковий (звичайний), краплеподібний, зворотний, постулярний (гнійничковий) та еритродермічний. Бляшковий псоріаз, відомий також як псоріаз вульгарний, становить близько 90 % випадків. Зазвичай це червоні плями з білими лусочками зверху. Задня частина передпліччя, лікті, гомілки, ділянка пупа та шкіра голови вражаються найчастіше. Пустулярний псоріаз виглядає як невеликі неінфекційні пухирі, заповнені гноєм. Зворотний псоріаз утворює червоні плями в шкірних складках. Еритродермічний псоріаз виникає, коли висип стає дуже поширеним, і може розвинутися у будь-який інший тип.
Зазвичай псоріаз вважається генетичною хворобою, що активізується чинниками навколишнього середовища. Якщо один із однояйцевих (ідентичних) близнюків хворий на псоріаз, то шанс, що в іншого теж буде псоріаз, утричі вищий, ніж за тих самих умов у різнояйцевих близнюків. Це доводить вплив генетичних факторів. Симптоми часто погіршуються взимку і при прийманні деяких медикаментів, таких як бета-блокатори або НПЗП.Інфекції та психологічний стрес також можуть відігравати певну роль. Основний механізм включає імунну систему, що реагує на клітини шкіри. Діагностика зазвичай ґрунтується на симптомах.
Не існує ліків від псоріазу, однак різні способи лікування можуть допомогти контролювати симптоми. Ці методи лікування включають стероїдні креми, крем з вітаміном D3, ліки, ультрафіолетові лампи та імуносупресивні препарати, такі як метотрексат. Стан близько 75 % уражень шкіри покращується лише за допомогою кремів.
Зміст
Історія
Клінічні описи хвороби, схожої на псоріаз, зустрічаються з давніх часів (у Біблії, в працях Гіппократа, Цельса, тощо). Класичний опис захворювання зробив англійський лікар Роберт Віллан у 1809 році, а уже в 1841 році австрійський дерматолог Фердинанд Гебра виокремив псоріаз як самостійне захворювання.
Псоріатичний артрит, як форма псоріазу, вперше був описаний у 1960 році французьким дерматологом П'єром Базіном.
У 1872 році німецький дерматолог Кебнер виявив, що нові псоріатичні ураження виникають на травмованих ділянках шкіри. Це явище пізніше отримало назву Феномен Кебнера.
У 1923 році вперше використали ультрафіолетове випромінювання (фототерапію) для лікування псоріазу.
У 1925 році з'явилася теорія про генетичну природу захвоювання.
Перші штучні стероїди виготовили у 1950 році. Через вісім років у лікуванні вперше застосували метротрексат.
У 1961 році з'ясували, що при псоріазі хворі клітини шкіри ростуть у 8 разів швидше, ніж здорові.
У 1986 році знайшли підтвердження, що хвороба впливає на імунну систему.
Псоріаз в Україні
В Україні статистичні дані щодо захворюваності на псоріаз суттєво відрізняються від середніх показників в Європі і світі внаслідок невеликої кількості звернень. Так, в 2013 році в Україні офіційно було зареєстровано 101 048 пацієнтів, серед яких понад 6 000 дітей, тобто 0,2 % від загальної популяції, що в 10-15 разів менше ніж у світі.
У 2012 році українські медики розробили державну програму, згідно з якою кабінки для фототерапії мали б з'явитись у державних лікарнях. Але програму так і не реалізували.
У 2014 році уряд вперше почав говорити про запровадження державного реєстру хворих на псоріаз, оскільки 90 % людей не стають на облік та лікуються самостійно, або не лікуються взагалі. За даними Української Асоціації Псоріазу, станом на 2019 рік, в Україні фактично налічується приблизно півтора мільйона хворих на псоріаз.
Всесвітній день псоріазу започаткований і проводиться щороку 29 жовтня, починаючи з 2004 року. В Україні він був запроваджений у 2013 році.
Звільнення від служби в армії
В Україні хворі на помірну і тяжку форму псоріазу вважаються непридатними до військової служби і виключаються з військового обліку. Придатність людей із легкою формою псоріазу визначається індивідуально лікарями.
Патогенез
Зазвичай псоріаз спричинює утворення надмірно сухих, червоних, піднятих над поверхнею шкіри, елементів висипу і характеризується аномально надмірним і швидким зростанням епідермального шару шкіри. Послідовність патологічних подій починається з фази ініціації, в якій тригер(стрес, травма шкіри, інфекція або ліки) призводить до активізації імунної системи, а потім до фази підтримки, що складається з хронічного прогресування захворювання.
Надмірна проліферація кератиноцитів у псоріатичних бляшках та інфільтрація шкіри лімфоцитами і макрофагами швидко призводить до потовщення шкіри в місцях ураження і до формування характерних блідих, сірих або сріблястих бляшок, що нагадують застиглий віск або парафін («парафінові озерця»).
У звичайному стані клітини шкіри замінюються кожні 28-30 днів, а при псоріазі — кожні 3–5 днів.
Вважається, що ці зміни є наслідком передчасного дозрівання кератиноцитів, спричинених запальним каскадом у дермі, що включає дендритні клітини, макрофаги та Т-клітини (три підтипи лейкоцитів). Ці імунні клітини переходять від дерми до епідермісу і виділяють запальні хімічні сигнали (цитокіни), такі як інтерлейкін-36γ, фактор некрозу пухлини-α, інтерлейкін-1β, інтерлейкін-6 та інтерлейкін-22. Вважається, що ці виділені запальні сигнали стимулюють проліферацію кератиноцитів. Одна з гіпотез полягає в тому, що псоріаз вмикає дефект в регуляторних Т-клітинах і в регуляторному цитокіні інтерлейкіну-10. Запальні цитокіни, знайдені в хворих нігтях і суглобах (у випадку псоріатичного артриту), схожі на аналогічні при псоріатичних ураженнях шкіри, що свідчить про загальний запальний механізм.
Генетичні мутації білків, що беруть участь у здатності шкіри функціонувати як бар'єр, були визначені як маркери сприйнятливості до розвитку псоріазу.
Деоксирибонуклеїнова кислота (ДНК), що виділяється із вмираючих клітин, діє як запальний стимул при псоріазі та стимулює рецептори на певні дендритні клітини, що, в свою чергу, продукує цитокін інтерферон-α. У відповідь на ці хімічні сигнали від дендритних клітин і Т-клітин, кератиноцити також виділяють цитокіни, такі як інтерлейкін-1, інтерлейкін-6 та фактор некрозу пухлини-α, які сигналізують про запальні клітини та стимулюють додаткове запалення.
Дендритні клітини з'єднують вроджену імунну систему та адаптивну імунну систему. Вони збільшуються при псоріатичних ураженнях та індукують проліферацію Т-клітин і Т-клітин-помічників типу 1 (Th1). Цілеспрямована імунотерапія, а також терапія псораленом та ультрафіолетом A (PUVA) може зменшити кількість дендритних клітин та сприяє схемі секреції цитокінів клітин Th2 над профілем клітин цитокінів Th1 / Th17. Псоріатичні Т-клітини переходять з дерми в епідерміс і виділяють інтерферон-γ та інтерлейкін-17. Відомо, що інтерлейкін-23 індукує вироблення інтерлейкіну-17 та інтерлейкіну-22. Інтерлейкін-22 працює в поєднанні з інтерлейкіном-17 для індукування кератиноцитів для виділення нейтрофілів-притягуючих цитокінів.
Клінічні прояви
У періоді розгортання клінічних ознак розрізняють три стадії процесу:
- прогресивну
- стаціонарну
- регресивну.
Для прогресивної стадії характерна поява нових папул, периферійне зростання старих елементів до розміру бляшок, наявність запального вінчика навколо папул (вінчик росту), псоріатичної тріади, феномену Кебнера, утворення нових бляшок за рахунок злиття папул або збільшення старих бляшок.
У стаціонарній стадії нові бляшки не з'являються, відсутній периферійний вінчик росту, феномен Кебнера не виникає.
У регресивній стадії бляшки псоріазу сплющуються і бліднуть, зникає свербіж, зменшується або припиняється лущення, навколо папул з'являється вінчик депігментації (псевдоатрофічний вінчик Воронова), настає руйнування бляшок, яке починається з периферійної або центральної частини та закінчується утворенням депігментованих (рідше гіперпігментованих) плям.
Зникнення псоріатичних висипань свідчить про ремісію.
| Тип псоріазу | ICD-10 Code |
|---|---|
| Бляшковий псоріаз | L40.0 |
| Загальний пустулярний псоріаз | L40.1 |
| Хронічний акродерматит | L40.2 |
| Pustulosis palmaris et plantaris | L40.3 |
| Краплеподібний псоріаз | L40.4 |
| Псоріатичний артрит | L40.50 |
| Псоріатичний спондиліт | L40.53 |
| Інверсивний псоріаз | L40.8 |
Класифікація
Псоріаз найчастіше підрозділяється на різні категорії на основі гістологічних характеристик. Кожна форма має спеціальний код ICD-10. Псоріаз можна також поділяти на непустульозний та пустульозний типи.
Інша схема класифікації враховує генетичні та демографічні фактори. Тип 1 має позитивний сімейний анамнез, починається до 40 років і пов'язаний з антигеном лейкоцитів людини HLA-Cw6. І навпаки, тип 2 не демонструє сімейну схильність, набувається після 40 років і не асоціюється з HLA-Cw6. На тип 1 припадає близько 75 % осіб, хворих на псоріаз.
Тяжкість
Не існує єдиної думки щодо того, як класифікувати тяжкість псоріазу, але зазвичай прийнято поділяти на:
- легкий — BSA, PASI, DLQI ≤10
- помірний — BSA, PASI, DLQI > 10
- тяжкий
- BSA — уражений відсоток площі поверхні тіла
- PASI — показник індексу тяжкості псоріазу. PASI оцінює ступінь тяжкості ураження та уражену ділянку та поєднує ці два фактори в єдиний бал від 0 (відсутність захворювання) до 72 (максимальна хвороба).
- DLQI — показник оцінка якості дерматологічного життя. Це інструмент із 10 питань, що використовується для вимірювання впливу декількох дерматологічних захворювань на щоденне функціонування. Оцінка DLQI коливається від 0 (мінімальне зменшення) до 30 (максимальне порушення), де кожній відповіді присвоюється 0–3 бали, що вказує на більші соціальні чи професійні порушення.
Супутні захворювання
Численні дослідження повідомляють, що псоріаз часто супроводжує інші серйозні системні захворювання. Найчастіше це серцево-судинні захворювання, метаболічний синдром, гіпертонію, дисліпідемію, цукровий діабет.
Шанси на гіпертонічну хворобу у людей, хворих на псоріаз, в 1,58 рази вищі. Ці шанси ще вищі при важких випадках псоріазу. У хворих на псоріаз, частота хвороби Крона та виразкового коліту збільшується порівняно із загальною сукупністю, в 3,8 та 7,5 разів відповідно. Люди з псоріазом також мають більший ризик розвитку целіакії.
Рак
Не існує підвищеного ризику меланоми, пов'язаної з псоріазом. Люди з псоріазом мають більший ризик розвитку немеланомного раку:
- на 52 % раку легенів і бронхів
- на 205 % раку верхніх відділів шлунково-кишкового тракту
- на 31 % раку сечовивідних шляхів
- на 90 % раку печінки
- на 46 % раку підшлункової залози
- на 431 % плоскоклітинного раку шкіри
- на 100 % базальноклітинного раку
Симптоми псоріазу
Бляшковий псоріаз
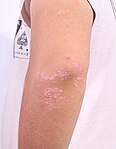
Псоріаз вульгарний (звичайний) є найбільш поширеною формою і вражає 85-90 % людей, хворих на псоріаз. Він зазвичай з'являється у вигляді піднятих ділянок запаленої шкіри, покритих сріблясто-білою облущеною шкірою. Ці ділянки називаються бляшками і найчастіше зустрічаються на ліктях, колінах, волосистій частині голови, за вухами та спині.
Інші види
Інши типи псоріазу становлять приблизно 10 % випадків. Вони включають постулярні, зворотні, пелюшкові, краплеподібні та себорейні види.
Пустулярний псоріаз
Пустулярний псоріаз є важкою гнійною формою псоріазу і з'являється у вигляді піднятих грудочок (пустул), наповнених неінфекційним гноєм. Шкіра під пустулами і навколо них червона і чутлива. Пустулярний псоріаз може бути локалізованим або обширним, по всьому тілі. Два підтипи локалізованого гнійничкового псоріазу включають псоріаз пустульозного пальмоплантарісу (ППП) та акродерматит Хелопео, обидві форми локалізовані на руках та ногах.
Зворотний псоріаз
Зворотний псоріаз з'являється як гладкі запалені ділянки шкіри. Плями часто вражають шкірні складки, особливо навколо статевих органів (між стегном і пахом), пахви, в шкірних складках живота у людей із зайвою вагою (відомий як панікулус), між сідницями, в міжщелепній щілині та в складках під грудьми. Вважається, що тепло, травма та інфекції відіграють певну роль у розвитку цієї нетипової форми псоріазу.
Пелюшковий псоріаз
Пелюшковий псоріаз є підтипом псоріазу, який часто зустрічається у немовлят, і проявляється червоними папулами із сріблястими відкладеннями в районі пелюшок, які можуть поширюватися на тулуб або кінцівки. Часто неправильно діагностується як пелюшковий дерматит (пелюшковий висип).
Краплеподібний псоріаз
Краплеподібний псоріаз характеризується численними дрібними, лускатими, червоними або рожевими краплиноподібними ураженнями (папулами). Ці численні плями псоріазу з'являються на великих ділянках тіла, насамперед тулубі, а також кінцівках і шкірі голови. Часто спричиняється стрептококовою інфекцією, як правило, стрептококовим фарингітом.
Еритродермічний псоріаз
Псоріатична еритродермія (еритродермічний псоріаз) передбачає обширне запалення та відлущування шкіри, часто вражаючи більше 90 % площі тіла. Це може супроводжуватися сильною сухістю, свербінням, набряком і болем. Він може розвинутися з будь-якого типу псоріазу. Часто є наслідком загострення нестабільного псоріазу вульгарного, особливо після різкого припинення вживання системних глюкокортикоїдів. Ця форма псоріазу може бути смертельною, оскільки сильне запалення та відлущування шкіри порушують здатність організму регулювати температуру та виконувати бар'єрні функції.
Псоріаз у роті
Псоріаз у роті зустрічається дуже рідко. Коли псоріаз вражає слизову оболонку ротової порожнини, він може протікати безсимптомно, але проявлятися як білі або сіро-жовті бляшки. Потрісканий язик є найчастішим його проявом і зустрічається у 6,5–20 % людей з псоріазом загалом. Вигляд слизової рота, ураженої географічним язиком (мігруючий стоматит), дуже схожий на прояви псоріазу під мікроскопом. Однак сучасні дослідження не змогли продемонструвати жодної зв'язку між цими хворобами.
Себорейний псоріаз
Себорейний псоріаз є поширеною формою псоріазу з клінічними аспектами псоріазу та себорейного дерматиту, і його може бути важко відрізнити від останнього. Ця форма псоріазу зазвичай проявляється червоними бляшками з жирними лусочками в місцях інтенсивного вироблення шкірного сала: шкіра голови, лоб, шкірні складки поруч з носом, шкіра, що оточує рот, шкіра на грудях над грудиною та шкірні складки.
Псоріатичний артрит
Це форма хронічного запального артриту, що має дуже мінливий клінічний перебіг і часто виникає в поєднанні з псоріазом шкіри та нігтів. Зазвичай він включає болісне запалення суглобів та навколишньої сполучної тканини і може виникати в будь-якому суглобі, але найчастіше вражає суглоби пальців рук і ніг. Це може призвести до набряку пальців і ніг у формі ковбасок, відомого як дактиліт. Псоріатичний артрит також може вражати стегна, коліна, хребет (спондиліт) та крижово-клубовий суглоб (сакроїліт). Близько у 30 % людей, хворих на псоріаз, розвивається псоріатичний артрит. Шкірні прояви псоріазу, як правило, виникають до артритних проявів приблизно в 75 % випадків.
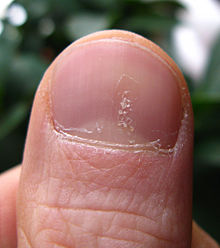
Псоріаз нігтів
Псоріаз може вражати нігті рук та ніг і призводить до різноманітних змін їх зовнішнього вигляду. Він зустрічається у 40–45 % людей з псоріазом шкіри і у 80–90 % у людей з псоріатичним артритом. Проявляється як заглиблення та ямки, жовто-червонувате знебарвлення нігтів, сухість, потовщення шкіри під нігтем (гіперкератоз), розпушування і відділення(оніхоліз), розсипання нігтя.
Медичні ознаки
Окрім появи та розповсюдження висипань, лікарі можуть використовувати конкретні медичні ознаки при постановці діагнозу, а саме: Симптом Ауспіца, феномен Кобнера, свербіж та біль на папулах і бляшках.
Причини
Причина виникнення псоріазу до кінця не з'ясована, але існує декілька теорій.
Генетика
Приблизно третина людей, хворих на псоріаз, повідомляють про сімейну історію хвороби, а дослідники виявили генетичні локуси, пов'язані із станом. Ідентичні дослідження близнюків говорять про 70 % шанс розвитку псоріазу, якщо інший близнюк має цю хворобу. Для неідентичних близнюків ризик становить близько 20 %. Ці дані свідчать про генетичну сприйнятливість та екологічну реакцію при розвитку псоріазу.
Псоріаз має сильну спадкову складову, і з ним пов'язано багато генів, але незрозуміло, як ці гени працюють разом. Більшість ідентифікованих генів відносяться до імунної системи, зокрема до головного комплексу гістосумісності (ГКГ) та Т-лімфоцитів. Генетичні дослідження цінні завдяки їх здатності визначати молекулярні механізми та шляхи подальшого вивчення та розробки ліків.
Класичний аналіз геному виявив дев'ять локусів на різних хромосомах, асоційованих із псоріазом. Вони називають відповідно до сприйнятливості щодо псоріазу від 1 до 9 (PSORS1 до PSORS9). Всередині цих локусів є гени на шляхах, які призводять до запалення. Певні варіації (мутації) цих генів зазвичай зустрічаються при псоріазі. Сканування, пов'язані з геномом, виявили інші гени, які змінені на характерні варіанти псоріазу. Деякі з цих генів експресують запальні сигнальні білки, які впливають на клітини імунної системи, які також беруть участь у псоріазі. Деякі з цих генів також беруть участь у інших аутоімунних захворюваннях.
Основним визначальним фактором є PSORS1, на який, імовірно, припадає 35 % –50 % спадкоємності псоріазу. Він контролює гени, які впливають на імунну систему або кодують шкірні білки, які переповнеі псоріазом. PSORS1 розташований на хромосомі 6 в головному комплексі гістосумісності, який контролює важливі імунні функції. Три гени в локусі PSORS1 мають сильну асоціацію з псоріазом вульгарним: варіант HLA-C HLA-Cw6, який кодує білок ГКГ класу I; CCHCR1, варіант WWC, який кодує скручений білок котушки, який надмірно виражений у псоріатичному епідермісі; і CDSN, варіант алеля 5, який кодує корнеодесмозин, білок, який експресується в зернистих і укрупнених шарах епідермісу і не регулюється при псоріазі.
Два основних гени імунної системи, що досліджуються, — бета-субодиниця інтерлейкіну-12 (IL12B) на хромосомі 5q, яка експресує інтерлейкін-12B; і IL23R на хромосомі 1p, яка експресує рецептор інтерлейкіну-23, і бере участь у диференціації Т-лімфоцитів. Рецептор інтерлейкіну-23 та IL12B були тісно пов'язані з псоріазом. Т-лімфоцити беруть участь у запальному процесі, що призводить до псоріазу. Ці гени знаходяться на шляху, який регулює фактор некрозу пухлини-α та ядерний фактор κB, два гени, що беруть участь у запаленні. Перший ген, безпосередньо пов'язаний з псоріазом, був ідентифікований як ген CARD14, розташований у локусі PSORS2. Рідкісної мутації в гені, що кодує білок CARD14 та екологічного тригеру, було достатньо, щоб викликати бляшковий псоріаз.
Стиль життя
Псоріаз часто погіршується чи прокльовується через хронічні інфекції, сильний стрес, зміни місця проживання і клімату. Інші фактори, які можуть погіршити стан, включають гарячу воду, подряпини, ураження шкіри, сухість шкіри, надмірне вживання алкоголю, кави, куріння сигарет, переїдання та ожиріння. Наслідки припинення куріння чи зловживання алкоголем ще не вивчені станом на 2019 рік.
ВІЛ
Частка хворих на псоріаз ВІЛ-позитивних осіб порівняно з ВІЛ-негативними приблизно однакова; однак псоріаз, як правило, протікає у значно гірших формах у людей, інфікованих вірусом імунодефіциту людини. Набагато більший показник псоріатичного артриту зустрічається у ВІЛ-позитивних людей, хворих на псоріаз, ніж у тих, хто не має інфекції. Імунна відповідь у інфікованих ВІЛ, як правило, характеризується клітинними сигналами від підмножини Th2 CD4 + хелперних Т-клітин, тоді як імунна відповідь при псоріазі звичайному характеризується схемою клітинних сигналів, типовою для Th1 підмножини Т4-хелперних Т-клітин CD4 +. і Th17-хелпери Т-клітин.Гіпотеза припускає, що зменшена присутність у клітинах CD4 + -T викликає перенасичення клітин CD8 + -T, які відповідають за загострення псоріазу у ВІЛ-позитивних людей. Псоріаз у хворих на ВІЛ/СНІД часто протікає у важких формах і не піддається лікуванню звичайною терапією. У людей із добре контрольованим псоріазом, зараження ВІЛ-інфекцією може викликати сильний спалах псоріазу та псоріатичного артриту.
Мікроби
Псоріаз часом виникає після стрептококової інфекції горла і може погіршуватися при ураженні шкіри або кишечника стафілококом, грибами Malassezia чи грибком Candida albicans. Псоріаз кишківника часто вражає дітей та підлітків і може бути спровокований нещодавно перенесеною стрептококовою інфекцією групи А (тонзиліт або фарингіт).
Медикаменти
Псоріаз, спричинений медпрепаратами, може виникнути при використанні бета-блокаторів,літію, протималярійних засобів, нестероїдних протизапальних препаратів, тербінафіну, блокаторів кальцієвих каналів, каптоприлу, глібенкламіду, інтерлейкіну, інтерферону, препаратів, що знижують рівень ліпідів,TNF-інгібіторів, таких як інфліксімаб або адалімумаб. Використання кортикостероїдів (стероїдні креми) може посилити псоріаз через ефект відскоку.[1]
Діагностика

Діагноз псоріазу зазвичай базується на зовнішньому вигляді шкіри. Характерними для псоріазу ознаками шкіри є лускаті, еритематозні бляшки, папули або ділянки шкіри, які можуть боліти і свербіти. Для встановлення діагнозу зазвичай не потрібно спеціальних аналізів крові чи інших діагностичних процедур. Для оцінки тяжкості клінічного перебігу псоріазу, використовують замір площі ураження — площі поверхні тіла (body surface area — BSA). В багатьох клінічних дослідженнях використовують індекс PASI (Psoriasis Area Severity Index). Індекс PASI оцінює як тяжкість симптомів, як от почервоніння, інфільтрації, лущення, так і ступінь пошкодження шкіри голови, рук, тулуба та ніг.
Диференціальний діагноз псоріазу включає дерматологічні стани, схожі за зовнішнім виглядом, такі як дискоїдна екзема, себорейна екзема, рожевий лишай (може бути сплутана з псоріазом гута), грибок нігтів (може бути сплутаний з псоріазом нігтів) або шкірна Т-клітинна лімфома (50 % людям з цим видом раку спочатку неправильно діагностують псоріаз). Дерматологічні прояви системних захворювань, такі як висип при вторинному сифілісі, також можна сплутати з псоріазом.
Якщо діагноз встановити складно, то для виключення інших хвороб, може бути проведена біопсія шкіри або вискоблювання. Епідермальне потовщення — ще одна характерна гістологічною ознакою псоріазу. Шар гранульозного шару епідермісу часто відсутній або значно зменшується при псоріатичних ураженнях; клітини шкіри з найбільш поверхневого шару шкіри також аномальні, оскільки вони ніколи не дозрівають повністю. На відміну від своїх зрілих сусідів, ці поверхневі клітини зберігають своє ядро. Запальні інфільтрати зазвичай можна виявити на мікроскопії при дослідженні шкірної тканини або тканини суглобів, уражених псоріазом. Епідермальна шкірна тканина, уражена псоріатичним запаленням, часто має багато клітин CD8 + T, тоді як переважання клітин CD4 + T складає запальні інфільтрати тканин шкіри та суглобів.
Лікування
Хоча лікування псоріазу поки не існує, втім є багато варіантів лікування симптомів. Місцеві засоби, як правило, застосовуються при легких формах захворюваннях, фототерапія при помірних ураженнях та імуносупресорні й імуномодулюючі препарати у важких випадках псоріазу. Прикладом імунодепресивного препарату пр лікуванні бляшкового псоріазу при тяжких ступенях захворювання є Алефасепт.
Кортикостероїдні препарати
У 1952 році була схвалена топічна терапія на основі кортизону для лікування різних захворювань шкіри.
Кортикостероїдні препарати є найефективнішими засобами при постійному застосуванні протягом 8-тижневого курсу. Ретиноїди та вугільний дьоготь показують сумнівну і вибіркову ефективність та можуть бути не кращими, ніж плацебо. Найкращий ефект спостерігається при застосуванні надпотужних кортикостероїдів.
Було виявлено, що аналоги вітаміну D, такі як парикальцитол, перевершують показники плацебо. Комбінована терапія з вітаміном D та кортикостероїдами показала кращі результати, ніж вживання препаратів окремо, при хронічному звичайному псоріазі. Завдяки мінімальній перевазі подвійної терапії, кортикостероїдна монотерапія переважно використовується для короткочасного лікування.
Зволожуючі та пом'якшувальнівальні речовини, такі як мінеральне масло, вазелін, кальципотріол та декубал збільшують проміжки псоріатичних бляшок. Деякі пом'якшувачі виявились ефективнішими при очищенні шкіри від псоріатичних бляшок у поєднанні з фототерапією. Однак деякі пом'якшувачі не мають ефекту або навіть можуть погіршити прогрес, досягнутий за допомогою фототерапії.
Наприклад, емолієнтна саліцилова кислота за структурою схожа на параамінобензойну кислоту, зазвичай зустрічається в сонцезахисному кремі, і, як відомо, перешкоджає фототерапії при псоріазі. Було встановлено, що кокосова олія, яка використовується як змішувальний засіб при псоріазі, зменшує розміри бляшок при додатковій фототерапії.
Лікувальні креми та мазі, що застосовуються безпосередньо на псоріатичних бляшках, допомагають зменшити запалення, зняти нагромаджені луски та очистити уражену шкіру від бляшок. Стандартно приписують мазі і креми, що містять вугільний дьоготь, дитранол (антралін), кортикостероїди (тобто дезоксиметазон), флуоцинонід, аналоги вітаміну D3 (наприклад, кальципотріол) та ретиноїди.
Бальнеотерапія
Використовується також бальнеотерапія, як от щоденні ванни в Мертвому морі. Зазвичай курс триває 4 тижні, а ефект доповнюється впливом сонячних променів і конкретно ультрафіолетом. Це вважається ефективним способом лікування псоріазу без медикаментів. Зазвичай спостерігається зниження показників PASI понад 75 % та кількамісячна ремісія. Серед побічних ефектів можуть бути: свербіж, фолікуліт, сонячні опіки, пойкілодермія та теоретичний ризик виникнення немеланомного раку шкіри або меланоми.
Бальнеотерапія Мертвого моря також ефективна при псоріатичному артриті. Існують попередні докази того, що бальнеофототерапія (поєднання сольових ванн та впливу ультрафіолетового світла) при хронічному псоріазі бляшок є ефективніша, ніж сама лише фототерапія.
Ультрафіолетова терапія
Фототерапія здавна застосовується при псоріазі, оскільки ультрафіолет пригнічує швидкий поділ клітин. Довжина хвиль УФВ 311—313 нанометрів є найбільш ефективною, і для цього були розроблені спеціальні лампи. Дуже важливо контролювати час процедур, щоб уникнути надмірного опромінення та опіків шкіри. Ультрафіолетові лампи повинні мати таймер, який зможе автоматично вимикати лампу. Кількість використовуваного світла визначається типом шкіри людини. Шанси розвитку раку від лікування, порівняно, невеликі. Втім перед призначенням процедури, лікарі рекомендують здійснити ультразвуковий аналіз щитовидки, щоб пересвідчитись у відсутності загрози розвитку злоякісних пухлин, ріст яких може спровокувати фототерапія.
Відомо також що солярії не можуть ефективно лікувати псоріаз. Одне дослідження показало, що псоріаз бляшок реагує на конкретні еритемогенні дози УВФ, а лампи соляріїв не мають достатньої потужності.
Попри позитивний ефект, вплив ультрафіолетового світла збільшує ризик розвитку меланоми, плоскоклітинних та базальноклітинних карцином; молодші люди з псоріазом, особливо ті, які не досягли 35 років, мають підвищений ризик розвитку меланоми від лікування ультрафіолетом. Огляд досліджень рекомендує людям, які сприйнятливі до раку шкіри, проявляти обережність при використанні терапії ультрафіолетовим світлом.
Біологічна (імуносупресивна) терапія
Псоріаз, резистентний до місцевого лікування та фототерапії, може лікуватися за допомогою системної біологічної терапії, включаючи прероральні або ін'єкційні способи лікування. Люди, які проходять системне лікування, повинні регулярно проводити аналізи крові та печінки, щоб перевіряти наявність токсинів. Необхідно уникати вагітності для цих методів лікування. Більшість людей переживають рецидиви псоріазу після припинення системного лікування.
Небіологічні системні методи лікування, які часто застосовуються при псоріазі, включають метотрексат, циклоспорин, гідроксикарбамід, фумарати, такі як диметилфумарат та ретиноїди.Метотрексат, Алефасепт і циклоспорин — ліки, що пригнічують імунну систему; ретиноїди — це синтетичні форми вітаміну А. Ці засоби також розглядаються як лікування першої етапу псоріатичної еритродермії. Пероральні кортикостероїди не слід застосовувати, оскільки вони можуть сильно розширити вогнища псоріазу після припинення їх вживання.
Біологічні препарати — це білки, які переривають імунний процес, що бере участь у псоріазі. На відміну від генералізованої імуносупресивної медикаментозної терапії, такої як метотрексат, біологічні препарати спрямовані на конкретні аспекти імунної системи, що сприяють псоріазу. Ці ліки, як правило, добре переносяться, і обмежені дані показали, що біологічні препарати є безпечними для тривалого застосування при середньому та важкому покритті тіла псоріазом. Однак через їх імунодепресивну дію біологічні препарати пов'язані з невеликим збільшенням ризику підхопити інфекції.
Хірургія
Деякі дані свідчать про те, що видалення мигдалин може покращувати стан людей із хронічним звичайним(бляшковим) псоріазом, псоріазом кишківника та пальмоплантарним пустульозом.
Дієти
Неперевірені дослідження стверджують, що люди з псоріазом або псоріатичним артритом можуть скористатися дієтою, доповненою риб'ячим жиром, багатим на ейкозапентаенову та докозагексаенову кислоти. Деякі дані свідчать, що низькокалорійна дієта покращує ступінь тяжкості псоріазу. Рекомендації щодо дієти включають споживання риби з холодною водою (бажано дикої, а не промислової риби), такої як лосось, оселедець та скумбрія; оливкової олії; бобових; овочів; фруктів; цільнозернових; та уникати вживання алкоголю, червоного м'яса та молочних продуктів (через насичені жири).
Ефект споживання кофеїну (включаючи каву, чорний чай, мате та темний шоколад) наразі не досліджений.
Серед людей, хворих на псоріаз, вищий відсоток хворих на целіакію. При безглютеновій дієті тяжкість захворювання зазвичай зменшується у людей, хворих на целіакію, та осіб, які мають антитіла до гліадину.
Дослідження
Роль інсулінорезистентності в патогенезі псоріазу вивчається. Попередні дослідження показали, що антиоксиданти, такі як поліфеноли, можуть сприятливо впливати на запалення, характерне для псоріазу.
Багато нових лікарських засобів, які досліджуються спрямовані на вісь Th17 / IL23, зокрема, інгібітори білка IL-23p19, оскільки IL-23p19 присутній у підвищених концентраціях при псоріазних ураженнях шкіри, сприяючи меншому захисту від умовно-патогенних інфекцій. Інші цитокіни, такі як IL-17 та IL-22, також були мішенями для гальмування, оскільки вони відіграють важливу роль у патогенезі псоріазу.
Інший напрямок досліджень зосереджений на застосуванні інгібіторів фактора росту судинного ендотелію для лікування псоріазу.Пероральні агенти, що досліджуються, як альтернативи лікарським засобам, вводяться шляхом ін'єкцій, включають інгібітори кінази Янус, інгібітори протеїнкінази С, інгібітори активованої мітогеном протеїнкінази та інгібітори фосфодіестерази 4, всі вони довели ефективність у різних клінічних фазах 2 та 3 випробування. Ці агенти мають потенційно серйозні побічні ефекти через їх імунодепресивні механізми.
Прогноз та якість життя хворих
Більшість людей, що страждають на псоріаз, мають лише легкі ураження шкіри, які можна ефективно лікувати за допомогою місцевих методів терапії.
Втім доведено, що псоріаз негативно впливає на якість життя хворого та членів сім'ї, погіршує соціальну адаптацію, викликає фізичний і психологічний дискомфорт. Залежно від тяжкості та місць ураження, люди можуть навіть потребувати інвалідності. Свербіж і біль можуть порушувати основні життєві функції, такі як догляд та сон. Участь у спортивних заходах, певних види робіт та професій, догляді за членами сім'ї можуть стати важкою ношею для тих, хто має бляшки на обличчі та відкритих ділянках рук і ніг. Ураження шкіри голови часто викликає почуття сорому, оскільки помилково сприймається оточуючими як лупа. Люди часто відчувають упереджене ставлення через поширену помилкову думку, що псоріаз заразний.
Хворі на псоріаз часто надмірно стурбовані своїм зовнішнім виглядом, надають цьому дуже велике значення (іноді аж до нав'язливої фіксації на цьому, дисморфофобії), страждають від заниженої самооцінки, яка пов'язана зі страхом суспільного неприйняття і відторгнення або з побоюваннями труднощів у пошуку сексуального партнера. Психологічні страждання разом із болем та постійним свербінням можуть призвести до тривожних розладів, соціофобії, значної депресії, соціальної ізоляції і дезадаптації; у хворих спостерігається високий показник думок про самогубство.
Клінічні дослідження показали, що люди часто відчувають погіршення якості життя. Діти з псоріазом можуть стикатися із знущанням.
В опитуванні Американського національного фонду хворих на псоріаз, який проводилось у 2008 році, 71 % хворих повідомив, що псоріаз є серйозною проблемою їх повсякденному житті. Більше половини відзначили значну фіксацію на своєму зовнішньому вигляді (63 %), страх погано виглядати або бути відкинутим оточенням через наявність псоріазу, почуття ніяковості, сорому або сорому при спілкуванні (58 %). Більше третини пацієнтів повідомили, що стали уникати соціальної активності та спілкування з людьми або обмежили пошук партнерів і інтимні стосунки через хворобу.
Дослідження, проведене на великій кількості європейських хворих, показало, що загальний вплив на життя зростає із тяжкістю захворювання. Псоріаз є значною проблемою для 15 % пацієнтів із легким псоріазом, 23 % із помірним псоріазом та 51 % із важким псоріаз.
Економічна площина
Щорічна загальна вартість лікування псоріазу в США станом на 2016 рік оцінюється до 32,5 мільярдів доларів, включаючи прямі витрати в 12,2 мільярда доларів. Аптечні витрати є основним джерелом прямих витрат, найдорожчою є імуносупресивна терапія.
У ЄС, станом на 2016 рік, річна вартість лікування одного пацієнта коливалася від 2 077 до 13 132 доларів США при псоріазі та від 10 924 до 17 050 доларів США при псоріатичному артриті.
Цікаві факти
Поширеність псоріазу серед жителів Норвегії за тридцять років(1979—2008) зросла з 4,8 % до 11,4 %.
Джерела
- Степаненко В. І., Чоботарь А. І., Бондарь С. О. Дерматологія і венерологія: підручник. — Київ: ВСВ «Медицина», 2015. — 336 с. ISBN 978-617-505-384-3
- Кожные и венерические болезни. Руководство для врачей / Скрипкин Ю. К. — М. : Медицина, 2002. — Т. 1. — 576 с. — ISBN 5-225-02856-X. (рос.)
Посилання
- Псоріаз
- Устінов О. В. В Україні розроблено концепцію Державної програми лікування хворих на псоріаз
- Псоріаз (рос.)
- National Institute of Arthritis and Musculoskeletal and Skin Diseases. «Questions and Answers about Psoriasis» (англ.)
- National Institute of Arthritis and Musculoskeletal and Skin Diseases. Psoriasis (англ.)
- Psoriasis. Mayo Clinic (англ.)
- National Psoriasis Foundation Homepage (англ.)
- The Psoriasis Association (англ.)
- Psoriasis in Literature (англ.)
|
| Ця стаття належить до добрих статей української Вікіпедії. |